- Chi tiết
-
Được đăng: 05 Tháng 1 2019
Tóm tắt:
Do những khó khăn trong việc thực hiện các kỹ thuật vi sinh thường quy để chẩn đoán virus và vi khuẩn gây bệnh không điển hình, trong thực hành chúng ta dường như không quan tâm đúng mức vai trò gây bệnh của các tác nhân này, nhất là trong nhiễm khuẩn hô hấp cấp tính ở trẻ em.
Các tác nhân vi sinh gây bệnh (virus, vi khuẩn điển hình và không điển hình) có những mối tương tác sinh học đồng vận (biological synergy). Trong những tình huống, cơ địa đặc biệt, hiện tượng kết hợp vi sinh gây bệnh hay đồng nhiễm khuẩn (co-infection) là rất phổ biến. Hiện tượng này có những tác động bất lợi cho diễn biến cũng như điều trị bệnh.
Bài viết này tổng quan tài liệu có liên quan tới tương tác sinh học giữa virus với vi khuẩn điển hình, không điển hình trong nhiễm trùng hô hấp cấp. Trên cơ sở này, tác giả muốn nhận mạnh cần thay đổi quan điểm chẩn đoán vi sinh thường quy và điều trị kháng sinh trong bệnh cảnh nhiễm trùng hô hấp.
Summary:
Due to the difficulty in implementing routine microbiological techniques to diagnose virus and atypical pathogenic bacteria, in practice we do not seem to be paying sufficient attention to the pathogenic role of these agents, especially in acute respiratory infections in children.
Pathogenic microorganisms (viruses, typical and atypical bacteria) have biological synergies. In special situations and hosts, combinaton of pathogenic microorganisms or co-infection is very common. This phenomenon has adverse effects on the course as well as treatment.
This article reviews the literature related to biological interaction between typical, atypical bacterial and viral in acute respiratory infections. Based on this, the author wants to emphasize the need to change the view of routine microbiological diagnosis and antibiotic treatment in respiratory tract infections.
1. Tương tác gây bệnh virus và vi khuẩn
Bằng kỹ thuật real-time PCR, tỷ lệ các trường hợp xác định được tác nhân gây bệnh trong nhiễm khuẩn hô hấp cấp tính đã được nâng lên, trong đó chiếm phần quan trọng là các tác nhân gây bệnh khó phân lập bằng các xét nghiệm vi sinh thường quy (cấy đàm, cấy máu, chẩn đoán huyết thanh học). Trong một nghiên cứu trên viêm phổi cộng đồng (CAP), KE.Templeton và cs. đã ghi nhận chẩn đoán PCR đã làm tăng tỷ lệ các trường hợp xác định được tác nhân vi sinh từ 49,5% bằng các phương pháp truyền thống lên 76% bằng real-time PCR. Virus và vi khuẩn không điển hình (atypical pathogens, AP) là hai tác nhân nhậy nhất với chẩn đoán PCR (p<0,001). Đặc biệt, bằng PCR, nhiều trường hợp đồng nhiễm nhiều tác nhân đã được phát hiện và đồng nhiễm kết hợp một cách có ý nghĩa với tình trạng nặng (p=0,002) (1). Trong lâm sàng, cũng khá thường gặp các trường hợp đợt cấp COPD, viêm phổi với bệnh cảnh lâm sàng khởi đầu dạng cúm. Trong một bài viết gần đây với tựa đề: ”Viêm phổi sau cúm, mọi chuyện cũ lại trở thành mới”, tác giả của bài viết đã đưa ra giả thuyết rằng chính vi khuẩn bội nhiễm sau cúm mới là tác nhân gây viêm phổi và viêm phổi nặng (2). Năm 2016, EY. Klein và cs. (3) đã thực hiện một tích gộp từ 27 nghiên cứu trên 3.215 bệnh nhân nhập viện có xác định nhiễm virus cúm cho thấy khoảng 23% các trường hợp có đồng nhiễm vi khuẩn, trong đó chủ yếu là S.pneumoniae (36%) và S.aureus (28%). Đã có nhiều nghiên cứu và bài viết về tương tác gây bệnh virus và vi khuẩn trên đường hô hấp. Cho đến nay, hầu hết các tác giả đều thống nhất rằng nhiễm virus hô hấp nói chung và virus cúm làm suy giảm đáp ứng miễn dịch (cả miễn dịch thu được và miễn dịch bẩm sinh) và làm tăng nhậy cảm đối với nhiễm khuẩn thứ phát (4,5). Các cơ chế làm suy giảm hiệu quả bảo vệ đường thở sau nhiễm virus bao gồm suy giảm hiệu quả của hệ thống nhầy-lông chuyển, tăng khả năng bám dính của vi khuẩn gây bệnh trên niêm mạc đường thở, hủy hoại chức năng che chắn của cấu trúc tế bào biểu mô, suy giảm chức năng và số lượng tế bào đáp ứng miễn dịch như đại thực bào phế nang, BCĐNTT, tế bào diệt (NK cell), tế bào đuôi gai (DCs) và đáp ứng miễn dịch của T lympho. Chức năng đáp ứng miễn dịch dịch thể cũng bị suy giảm. Đồng nhiễm virus-vi khuẩn làm rối loạn tiết các peptide kháng khuẩn cũng như các cytokin và các chất trung gian hóa học khác. KH Lee và cs. cho rằng thông qua các cơ chế sinh học khác nhau, hiện tượng tương tác virus-vi khuẩn có tính chọn lọc (6) (bảng 1) và trong hầu hết các trường hợp, nhiễm khuẩn thứ phát là các cầu khuẩn Gram(+).
Bảng 1. Cơ chế tương tác đồng vận virus-vi khuẩn (6)
|
Cơ chế |
Virus |
Vi khuẩn |
|
- Phát tán biofilm |
Virus cúm A |
S.pneumoniae |
|
- Tăng trình diện thụ thể bề mặt
|
Adenovirus Virus cúm A Parainfluenzae virus Respiratory syncytial virus |
S.pneumoniae H.influenzae |
|
- Kết nối trực tiếp virus-vi khuẩn |
Respiratory syncytial virus |
S.pneumoniae |
|
- Làm tổn thương cấu trúc chức năng biểu mô |
Respiratory syncytial virus |
S.pneumoniae S.aureus |
|
- Giảm động học lông chuyển |
Virus cúm A |
S.pneumoniae |
|
- Tiết neuramindase |
Virus cúm A |
S.pneumoniae |
|
- Giảm đáp ứng bạch cầu |
Virus cúm A |
S.pneumoniae S.aureus |
|
- Giảm đáp ứng đại thực bào phế nang |
Virus cúm A |
S.aureus |
|
- Giảm chức năng BC đơn nhân |
Virus cúm A Respiratory syncytial virus |
S.aureus H.influenzae M.catarrhalis S.pneumoniae |
|
- Giảm tập trung tế bào diệt (killer cell) |
Virus cúm A |
S.aureus |
|
- Gia tăng chất trung gian hóa học và làm tổn thương mô |
Human metapneumovirus |
S.pneumoniae |
2. Tác động lâm sàng trên nhiễm trùng cấp
Với vai trò “tiền trạm” của nhiễm virus tạo điều kiện thuận lợi cho nhiễm khuẩn thứ phát như trên có thể giải thích được đồng nhiễm kết hợp virus-vi khuẩn thông thường gây nên bệnh cảnh nhiễm trùng hô hấp cấp tính nặng. Phân tích trên CAP trẻ em nhập viện, W Jiang và cs (7) nhận thấy vi sinh gây bệnh phân lập được hầu hết là virus. Vi khuẩn chủ yếu là M.pneumoniae, S.pneumoniae và H.influenzae. Trên các trường hợp đồng nhiễm, tác nhân virus kết hợp với vi khuẩn cũng chiếm ưu thế và đồng nhiễm cũng là nguy cơ nhập ICU. Một nghiên cứu khác trên CAP người lớn (8) nặng nhập viện cũng cho thấy S.pneumoniae, S.aureus và H.influenzae là các vi khuẩn kết hợp nhiều nhất với virus trong khi virus kết hợp với vi khuẩn nhiều nhất là Influenza (A,B) và Rhinovirus. Diễn biến xấu (tử vong bệnh viện hoặc thở máy trên 7 ngày, ngày điều trị kéo dài) cũng gặp nhiều hơn trên những trường hợp đồng nhiễm (8-11).
Trên đợt cấp COPD, phân tích 64 trường hợp nhập viện, A papi và cs. (12) nhận thấy 78% các trường hợp phân lập được vi trùng gây bệnh, trong đó vi khuẩn 29,7%, virus 23,4% và đồng nhiễm virus-vi khuẩn 25%. Đây là những trường hợp có thời gian nằm viện dài hơn và suy giảm chức năng hô hấp nặng hơn so với nhóm không phân lập được vi trùng (p<0,05). Điều thú vị là H.influenzae quần cư (colonization) có khả năng làm niêm mạc đường thở tăng nhậy cảm và tăng phản ứng với virus (13). Và ngược lại, cũng đã có nghiên cứu chứng minh được rằng sau nhiễm virus, có sự gia tăng gánh vi
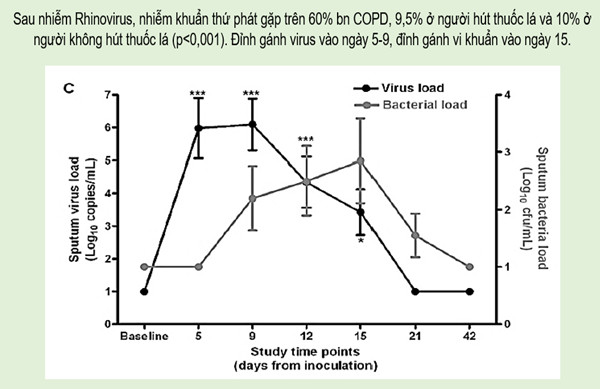
Hình 1. Diễn biến gánh virus, vi khuẩn sau nhiễm rhinovirus trên người COPD (17)
khuẩn colonization trên đường thở bệnh nhân COPD, nhất là đối với H.influenzae (14). Nhiễm virus trong đợt cấp COPD là nguy cơ đợt cấp nặng phải nhập viện và thời gian bình phục kéo dài hơn (15). Mối tương tác giữa nhiễm virus và vi khuẩn colonization, vi khuẩn gây nhiễm cấp vẫn còn nhiều điều chưa sáng tỏ (6). Đáp ứng viêm của đường thở và mức độ nặng của đợt cấp COPD tùy thuộc vào tác nhân gây bệnh, là vi khuẩn, virus hay kết hợp vi khuẩn/virus. Tương tác vi khuẩn - virus làm tăng mức độ nặng đợt cấp và marker viêm (9,16). Trong một nghiên cứu ghi nhận sau nhiễm rhinovirus, 60% bệnh nhân COPD xuất hiện nhiễm khuẩn thứ phát trên đường thở, trong khi điều này chỉ thấy ở 9,5% người hút thuốc lá và 10% người không hút thuốc lá không COPD. Nghiên cứu này nhận định đỉnh gánh virus trên đường thở ở ngày thứ 5-9 và đỉnh gánh vi khuẩn ở ngày 15 (hình 1). Nhiễm khuẩn thứ phát kết hợp với hiện tượng giảm các peptides kháng khuẩn có thể do nhiễm virus tạo ra (17).
Thuật ngữ vi khuẩn gây bệnh không điển hình (atypical pathogens, AP) thường được sử dụng cho C.pneumoniae, M.pneumoniae và L.pneumophila. Một thời gian chúng ta đã cho rằng vi khuẩn không điển hình ít có ý nghĩa lâm sàng. Trong khoảng một thập niên vừa qua, rất nhiều dữ liệu nghiên cứu nhận định rằng AP là tác nhân quan trọng trong nhiễm trùng hô hấp cấp, có thể gây nên bệnh cảnh lâm sàng từ nhẹ tới nặng (18-20). Tuy nhiên ít có đánh giá hiệu quả điều trị khi hướng tới AP trong nhiễm trùng hô hấp, nhất là điều trị kháng sinh kinh nghiệm. Trên CAP người lớn nhập viện, một nghiên cứu trên 1.193 bệnh nhân nhận thấy những trường hợp phân lập được AP (chiếm 26,8%, nhất là trên người già) có mức độ nặng và kết cục điều trị tương tự như những trường hợp nhiễm tác nhân vi sinh khác (21). Trên trẻ em, tỷ lệ phân lập được AP trong nhiễm khuẩn hô hấp cấp tính là đặc biệt phổ biến. Nhiều tác giả (22,23) nhận định hầu hết viêm phổi trẻ em là do virus và AP mà trong đó có tỷ lệ cao các trường hợp đồng nhiễm virus-AP. Cũng cùng nhận xét như trên, PGM. Bezerra và cs. trên trẻ nhỏ tiền học đường còn nhận định nhiễm SRV và M.pneumoniae thường kết hợp với bệnh cảnh nặng (24). Năm 2015, một nghiên cứu đa quốc gia ở Đông Nam Á, trong đó có Việt Nam tham gia lấy số liệu nghiên cứu, trên bệnh nhân có bệnh cảnh cúm nhập viện đã ghi nhận rhinovirus chiếm tỷ lệ cao nhất trong nhóm virus trong khi M.pneumoniae chiếm tỷ lệ cao nhất trong nhóm AP phân lập được (25). Một nghiên cứu khác trên CAP trẻ em nhập viện ở Việt Nam nhận thấy những trường hợp CAP nặng phân lập được AP thì 44,3% đồng nhiễm với vi khuẩn điển hình và 13,4% với virus. Trong nghiên cứu này, đồng nhiễm với virus, với vi khuẩn điển hình là yếu tố nguy cơ viêm phổi nặng (OR = 4.86, p< 0.0001 và OR = 4.36, p= 0.008 theo thứ tự) (26).
Từ những nghiên cứu trên có thể rút ra một số nhận định. 1) Tỷ lệ nhiễm virus và AP trên nhiễm trùng hô hấp cấp tính là rất quan trọng, không như chúng ta đã từng nghĩ. 2) Nhiễm virus khá thường gặp đồng nhiễm với vi khuẩn, điển hình hay không điển hình, nhất là trên bệnh nhân COPD. 3) Tác nhân không điển hình (AP) là khá thường gặp trên bệnh nhân CAP, đặc biệt là trẻ em. Trong nhóm AP, M.pneumoniae là hay gặp nhất. 4) Bệnh cảnh lâm sàng do nhiễm vius, AP hay kết hợp virus-AP đa dạng từ nhẹ tới nặng và khi đồng nhiễm thường kết hợp với bệnh cảnh nặng.
Hiển nhiên nhìn từ góc độ điều trị, một câu hỏi luôn cần đặt ra là đồng nhiễm, nhất là đồng nhiễn virus-vi khuẩn sẽ tác động như thế nào tới hiệu quả điều trị kháng sinh. Bài học từ nhiễm HIV và lao luôn là điều cho chúng ta thấy điều trị kháng sinh không thể chỉ hướng tới 1 tác nhân gây bệnh trong bối cảnh đồng nhiễm. Tương tác vi sinh gây bệnh và tương tác kháng sinh là những điểm quan trọng cần xem xét. Tuy nhiên hiểu biết của chúng ta về vấn đề này còn rất hạn chế (27). Trong nhiễm trùng hô hấp cấp tính, Một phối hợp kháng sinh có khả năng hướng tới tăng cường sức đề kháng của đường thở, giảm thiểu xuất hiện kháng thuốc của vi khuẩn, tác dụng tốt trên cả nội và ngoại bào và tạo ra được hiệu ứng cộng (synergy) là rất cần thiết, nhất là trên những trường hợp nặng.
3. Quan điểm điều trị kháng sinh
Trong mối tương tác phức tạp giữa tác nhân vi sinh gây bệnh, phản ứng của cơ thể chủ, tác động của điều trị, tác động của bệnh lý nền và bệnh đồng mắc, những nỗ lực nhằm hướng tới xác định một phác đồ điều trị kháng sinh lý tưởng là rất khó thực hiện. Việc thiết kế nghiên cứu đánh giá hiệu quả điều trị dựa trên kết cục (outcome) là tỷ lệ tử vong chung (all causes mortality) thường cho các kết quả rất khác nhau. Gần đây, năm 2014, đối với các thử nghiệm lâm sàng đánh giá hiệu quả trị liệu kháng sinh trên CAP do vi khuẩn (CABP), FDA (Mỹ) khuyến cáo nên sử dụng kết cục triệu chứng lâm sàng trong 3-5 ngày sau khởi đầu điều trị hơn là sử dụng tỷ lệ tử vong chung (28). Đây cũng là cách làm giảm thiểu tác động của các yếu tố gây nhiễu (bias) trong nghiên cứu. Mới đây, một nghiên cứu đã cố gắng xác định hiệu quả kết hợp của macrolide (chỉ sử dụng 1 ngày) với betalactam (ceftaroline và ceftriaxone) bằng một thiết kế nghiên cứu RCT đã nhận thấy hiệu quả bình ổn lâm sàng và cải thiện triệu chứng ở ngày thứ 4 nhóm có sử dụng macrolide 1 ngày tốt hơn nhóm không sử dụng kết hợp macrolide. Đặc biệt là những trường hợp CAP do L.pneumophila, hiệu quả điều trị là 100% ở đánh giá kết thúc nghiên cứu (TOC) so với nhóm chứng (không kết hợp macrolide) là 73,7%. Trên tất cả bệnh nhân CAP nhiễm khuẩn (CABP), có hay không nhiễm AP, tỷ suất chênh
kết cục điều trị là 2.4 (p=0,02) (hình 2) (29).
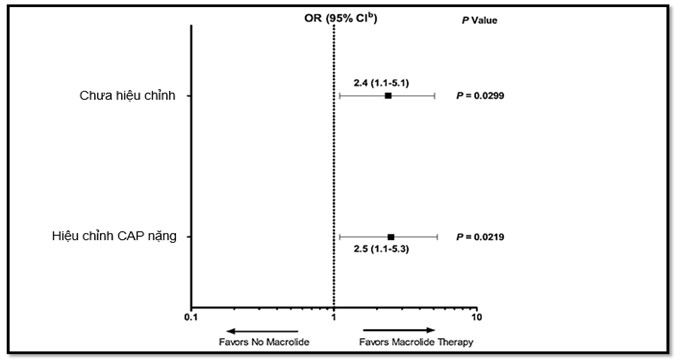
Hình 2. Tỷ suất chênh (OR) so sánh hai nhóm CAP do vi khuẩn điều trị có kết hợp hay không macrolide (29)
Từ những phân tích về tính phổ biến của nhiễm trùng hô hấp cấp, viêm phổi nhiễm khuẩn sau nhiễm virus và sự kết hợp đồng thời của nhiều tác nhân vi sinh gây bệnh cho chúng ta một ý niệm rằng việc áp dụng phác đồ kháng sinh điều trị cho một tác nhân vi sinh gây bệnh trong nhiều trường hợp là không hợp lý. Thêm nữa, việc lưu ý đến vai trò gây bệnh của virus và điều trị kháng virus cũng như cải thiện sớm năng lực đề kháng của hoạt động miễn dịch là rất cần thiết. Điều trị dựa trên triệu chứng lâm sàng gợi ý có nhiễm virus hay không, dựa trên phân loại mức độ nặng và áp dụng các xét nghiệm vi sinh có khả năng chẩn đoán tốt (nhanh, nhậy) như real time PCR sẽ giúp cho xác định hướng điều trị kháng sinh hợp lý, nhất là đối với những trường hợp nặng.
Tài liệu tham khảo
|
1. Kate E. Templeton, Sitha A. Scheltinga, Willian C. J. F. M. van den Eeden et al. Improved Diagnosis of the Etiology of Community-Acquired Pneumonia with Real-Time Polymerase Chain Reaction. Clinical Infectious Diseases 2005; 41:345–51 |
|
2. Melina Irizarry-Acosta, Yoram A. Puius. Post-influenza Pneumonia: Everything Old Is New Again. Medicine and health, Rhode Island 93(7):204-7, 211. July 2010 |
|
3. Eili Y. Klein, Bradley Monteforte, Alisha Gupta et al. The frequency of influenza and bacterial coinfection: a systematic review and meta-analysis. The frequency of influenza and bacterial coinfection: a systematic review and meta-analysis. Influenza and Other Respiratory Viruses 10(5), 394–403. 2016 |
|
4. Rynda-Apple A, Robinson KM, Alcorn JF. 2015. Influenza and bacterial superinfection: illuminating the immunologic mechanisms of disease. Infect Immun 83:3764 –3770. |
|
5. Carla Bellinghausen, Gernot G. U. Rohde, Paul H. M. Savelkoul et al. Viral–bacterial interactions in the respiratory tract. Journal of General Virology (2016), 97, 3089–3102 |
|
6. Kyu Han Lee, Aubree Gordon and Betsy Foxman.The role of respiratory viruses in the etiology of bacterial pneumonia: An ecological perspective. Evolution, Medicine, and Public Health [2016] pp. 95–109 |
|
7. Wujun Jiang, Min Wu, Jing Zhou et al. Etiologic spectrum and occurrence of coinfections in children hospitalized with community-acquired pneumonia. BMC Infectious Diseases (2017) 17:787 |
|
8. Viral-bacterial coinfection affects the Guillaume Voiriot, Benoit Visseaux, Johana Cohen et al. presentation and alters the prognosis of severe community-acquired pneumonia. Critical Care (2016) 20:375 |
|
9. L C Jennings, T P Anderson, K A Beynon et al. Incidence and characteristics of viral communityacquired pneumonia in adults. Thorax 2008;63:42–48 |
|
10. Niclas Johansson, Mats Kalin, Jonas Hedlund. Clinical impact of combined viral and bacterial infection in patients with community-acquired pneumonia Journal Scandinavian Journal of Infectious Diseases Volume 43, 2011 - Issue 8 |
|
11. Matthew P. Crotty, Shelby Meyers, Nicholas Hampton et al. Epidemiology, Co-Infections, and Outcomes of Viral Pneumonia in Adults An Observational Cohort Study. Medicine 94(50):e2332 |
|
12. Alberto Papi, Cinzia Maria Bellettato, Fausto Braccioni et al. Infections and Airway Inflammation in Chronic Obstructive Pulmonary Disease Severe Exacerbations. Am J Respir Crit Care Med Vol 173. pp 1114–1121, 2006 |
|
13. Fahad Gulraiz, Carla Bellinghausen, Cathrien A. Bruggema. Haemophilus influenzae increases the susceptibility and inflammatory response of airway epithelial cells to viral infections. FASEB J. 29, 849–858 (2015). |
|
14. Philip L. Molyneaux, Patrick Mallia, Michael J. Cox.Outgrowth of the Bacterial Airway Microbiome after Rhinovirus Exacerbation of Chronic Obstructive Pulmonary Disease. Am J Respir Crit Care Med Vol 188, Iss. 10, pp 1224–1231, Nov 15, 2013 |
|
15. Jadwiga A. Wedzicha. Role of Viruses in Exacerbations of Chronic Obstructive Pulmonary Disease. Proc Am Thorac Soc Vol 1. pp 115–120, 2004 |
|
16. Tom M. A. Wilkinson, John R. Hurst, Wayomi R. Perera et al. Effect of Interactions Between Lower Airway Bacterial and Rhinoviral Infection in Exacerbations of COPD. Chest. 2006; 129:317–324 |
|
17. Patrick Mallia, Joseph Footitt, Rosa Sotero et al. Rhinovirus Infection Induces Degradation of Antimicrobial Peptides and Secondary Bacterial Infection in Chronic Obstructive Pulmonary Disease. Am J Respir Crit Care Med Vol 186, Iss. 11, pp 1117–1124, Dec 1, 2012 |
|
18. F. Blasi. Atypical pathogens and respiratory tract infections. Eur Respir J 2004; 24: 171–181 |
|
19. SJ Lee et al.. Atypical pathogens in adult patient admitted with CAP in Korea. Jpn.J. Infect.Dis., 55, 157-159, 202 |
|
20. Aruna Dorairaj et al. Atypical Pneumonia - Screening in a Tertiary Care Centre. Journal of Clinical and Diagnostic Research. 2015 Nov, Vol-9(11): DC18-DC20 |
|
21. G Lui, Margaret IP,Nelson LEE, et al. Role of ‘atypical pathogens’ among adult hospitalized patients with community-acquired pneumonia. Respirology (2009) 14, 1098–1105 |
|
22. Alan Smyth. Pneumonia due to viral and atypical organisms and their sequelae. British Medical Bulletin 2002;61: 247–262 |
|
23. Jonathan Hoffmann, Henintsoa Rabezanahary, Martin Randriamarotia et al. Viral and Atypical Bacterial Etiology of Acute Respiratory Infections in Children under 5 Years Old Living in a Rural Tropical Area of Madagascar. (2012) PLoS ONE 7(8): e43666. |
|
24. Patrıcia G. M. Bezerra, Murilo C. A. Britto, Jailson B. Correia, et al. Viral and Atypical Bacterial Detection in Acute Respiratory Infection in Children Under Five Years. 2011, PLoS ONE 6(4): e18928 |
|
25. Heiman F. L. Wertheim, Behzad Nadjm, Sherine Thomas et al. Viral and atypical bacterial aetiologies of infection in hospitalised patients admitted with clinical suspicion of influenza in Thailand, Vietnam and Indonesia. Influenza and Other Respiratory Viruses 9(6), 315–322. |
|
26. PLT Huong et al. First report on prevalence and risk factors of severe atypical pneumonia in Vietnamese children aged 1–15 years. BMC Public Health 2014, 14:1304 |
|
27. Ruthie B. Birger, Roger D. Kouyos, Ted Cohen et al. The potential impact of coinfection on antimicrobial chemotherapy and drug resistance. Trends in Microbiology September 2015, Vol. 23, No. 9, 537-44 |
|
28. US-FDA. Guidance for Industry Community-Acquired Bacterial Pneumonia: Developing Drugs for Treatment. January 2014 Clinical/Antimicrobial Revision 2 |
|
29. Thomas M. File Jr, Paul B. Eckburg, George H. Talbot et al. Macrolide therapy for community-acquired pneumonia due to atypical pathogens: outcome assessment at an early time point. International Journal of Antimicrobial Agents 50 (2017) 247–251 |