- Chi tiết
-
Được đăng: 27 Tháng 12 2017
- Bệnh đồng mắc gặp rất phổ biến trên bệnh nhân COPD. Có sự tác động qua lại về sinh bệnh học giữa COPD với bệnh đồng mắc và làm tăng nặng cả hai bệnh.
- Tầm soát bệnh đồng mắc cần được đặt ra khi chẩn đoán COPD và trị liệu bệnh đồng mắc cần được thể hiện đồng thời trên hồ sơ bệnh nhân COPD.
- Có những lưu ý về điều trị nhưng nhìn chung không có sự khác biệt về trị liệu bệnh đồng mắc trên bệnh nhân COPD.
- Quản lý bệnh COPD như là một bệnh mạn tính trên người cao tuổi có bệnh đồng mắc bằng các trị liệu không dùng thuốc là rất quan trọng cho cả hai bệnh.
ĐẶT VẤN ĐỀ
Trong y học, bệnh đồng mắc là thuật ngữ chỉ một hay nhiều bệnh (hoặc rối loạn) kết hợp đồng thời với một bệnh được xem là tiên phát, chính. Thuật ngữ này thể hiện ý nghĩa kết hợp hoặc có tính độc lập, hoặc có thể chi phối hậu quả, hoặc có sự tác động qua lại trong mối quan hệ nhân-quả với bệnh chính (1).
Bệnh phổi tắc nghẽn mạn tính (COPD) là bệnh lý phức tạp với biểu hiện đặc trưng là hội chứng rối loạn thông khí tắc nghẽn cố định và tăng đáp ứng viêm đường thở. Các bệnh đồng mắc hiện diện phổ biến trong COPD và có tác động quan trọng tới chất lượng sống, sự xuất hiện đợt cấp và thời gian sống của người bệnh. Mặc dù cơ chế vẫn còn chưa được xác định nhưng nhiều ý kiến cho rằng tình trạng viêm mạn tính trong COPD làm tăng nhanh diễn biến tự nhiên của các bệnh lý này và bệnh đồng mắc là biểu hiện toàn thân của COPD (2).
Các thử nghiệm lâm sàng điều trị COPD thường không thu nhận bệnh nhân có bệnh đồng mắc nhiều và nặng. Trong khi các khuyến cáo điều trị cũng thường bỏ qua tiếp cận xử trí các bệnh đồng mắc (3). Tài liệu hướng dẫn GOLD nhấn mạnh đợt cấp và bệnh đồng mắc tạo nên bệnh cảnh nặng trên từng người bệnh COPD (4) và ý nghĩa của việc GOLD nhấn mạnh COPD là bệnh phòng và điều trị được thể hiện chính là ở việc xử trí đồng thời các bệnh đồng mắc. Do vậy, phát hiện và điều trị các bệnh đồng mắc là việc làm không thể tách rời trong quản lý và điều trị COPD.
TÍNH PHỔ BIẾN VÀ MỐI QUAN HỆ BỆNH HỌC CỦA BỆNH ĐỒNG MẮC TRONG COPD
Có bệnh đồng mắc là hiện tượng rất phổ biến trên bệnh nhân COPD. Có nghiên cứu ghi nhận tuyệt đại đa số (97,7%) COPD có ít nhất 1 bệnh đồng mắc và quá nửa số bệnh nhân (53,5%) có ít nhất 4 bệnh đồng mắc (4). Xác định tỷ lệ mắc và mối liên quan bệnh học bệnh đồng mắc với COPD là công việc không đơn giản do các bệnh có thể có cùng yếu tố nguy cơ, có cùng biểu hiện triệu chứng và tình trạng chồng lấp khiến cho rất khó xác định mối quan hệ nhân quả khi phân tích. Bản thân tăng tuổi cũng là yếu tố làm gia tăng bệnh đồng mắc. Tùy theo cách đánh giá và phân nhóm, bệnh đồng mắc được ghi nhận khá khác nhau giữa các nghiên cứu. Nếu theo mã ICD-10, có 82 bệnh hoặc trạng thái rối loạn kết hợp trong COPD và sự kết hợp này là khác biệt có ý nghĩa (p<0,001) so với nhóm chứng không COPD (5). Trong một phân tích gần đây, MC Smith và cs (năm 2014) (2) cho thấy có đến 31 loại bệnh và rối loạn được xem là bệnh đồng mắc. Từ góc nhìn tiên lượng, các bệnh đồng mắc có thể xếp thành 2 nhóm: nhóm có tiên lượng điều trị tốt (thí dụ tăng huyết áp, tiểu đường, thiếu máu động mạch vành…) và nhóm có tiên lượng điều trị không tốt (bệnh ung thư, xơ gan, trầm cảm…).
Một nhóm tác giả đã phân tích nguy cơ tử vong trong COPD trên 79 bệnh đồng mắc và đã xác định được 12 bệnh đồng mắc có tác động có ý nghĩa trên bệnh nhân COPD, trong đó gồm ung thư (phổi, tụy, thực quản, vú), bệnh tim mạch (rung nhĩ, suy tim sung huyết, bệnh mạch vành), bệnh phổi (xơ hóa phổi), bệnh tiêu hóa (loét dạ dầy-tá tràng, xơ gan), bệnh nội tiết (tiểu đường có biến chứng thần kinh) và lo lắng. Các tác giả của nghiên cứu này đã đề xuất thang điểm COTE (COPD specific Comorbidity Test) và cho rằng trên 3 điểm làm tăng có ý nghĩa tử vong và, với ý nghĩa tiên lượng tử vong đối với COPD, thang điểm này có giá trị cộng thêm với thang điểm BODE (6) (Body-mass index, airflow Obstruction, Dyspnea, and Exercise) (bảng 1).
Bảng 1. Bệnh đồng mắc và bảng điểm dự đoán tử vong COTE
|
Bệnh đồng mắc |
Hazard ratio |
Điểm ấn định |
|
Ung thư (phổi, thực quản, tủy, vú) |
>2.00 |
6 |
|
Lo lắng |
13.76 |
6 |
|
Các ung thư khác |
|
2 |
|
Xơ gan |
1.68 |
2 |
|
Rung nhĩ |
1.56 |
2 |
|
Tiểu đường có biến chứng thần kinh |
1.54 |
2 |
|
Xơ phổi |
1.51 |
2 |
|
Suy tim sung huyết |
1.33 |
1 |
|
Loét dạ dày-tá tràng |
1.32 |
1 |
|
Bệnh mạch vành |
1.25 |
1 |
Về chất lượng sống bệnh nhân COPD, năm 2014 trên cơ sở đánh giá tình trạng sức khỏe do bệnh nhân tự khai, A. Frei và cs (năm 2014) (7) đã xác định trong 12 bệnh đồng mắc có 5 bệnh làm giảm chất lượng sống của bệnh nhân có ý nghĩa quan trọng, gồm: trầm cảm, lo lắng, bệnh mạch não, bệnh tim, bệnh mạch máu ngoại vi. Trong đó trầm cảm và lo lắng là 2 bệnh đồng mắc ảnh hưởng xấu nhất tới chất lượng sống. Thang điểm này được gọi là COMCOLD (COMorbidities in Chronic Obstructive Lung Disease index) và đáng chú ý là COMCOLD không có mối liên quan một cách chặt chẽ với các cách đánh giá thể lực bệnh nhân COPD khác (như Chronic Respiratory Questionnaire - CRQ, LASA Physical Activity Questionnaire – LAPAQ, Test đứngngồi) cũng như tình trạng sử dụng thuốc hô hấp của bệnh nhân. Nói một cách khác, nếu xét chất lượng sống của bệnh nhân theo cách để bệnh nhân tự đánh giá thì tình trạng tâm thần (trầm cảm, lo lắng) có tác động xấu nhất, tác động này vượt ra ngoài các khái niệm thể lực và điều trị mà thầy thuốc lượng giá được.
Như trên đã phân tích, khảo sát từ bệnh nhân cho thấy yếu tố tâm thần có tác động xấu nhất tới chất lượng sống của người bệnh, nhất là trên bệnh nhân COPD nặng. Trong một nghiên cứu gần đây (năm 2013) từ cộng đồng (real population) thu thập dữ liệu dựa trên bảng câu hỏi, bệnh án và khám xét khách quan cho thấy bệnh tâm thần đồng mắc (lo lắng và trầm cảm) tác động xấu rõ nhất tới chất lượng sống của người bệnh (tính trên thang điểm SGRQ) khi phân tích đa biến cùng với hai yếu tố khác gồm khó thở và nhiều đợt cấp. Hình 1 thể hiện so sánh điểm SGRQ trên hai nhóm có hay không có bệnh trong nghiên cứu trên (8). So với dân số chung, tình trạng lo lắng trong COPD
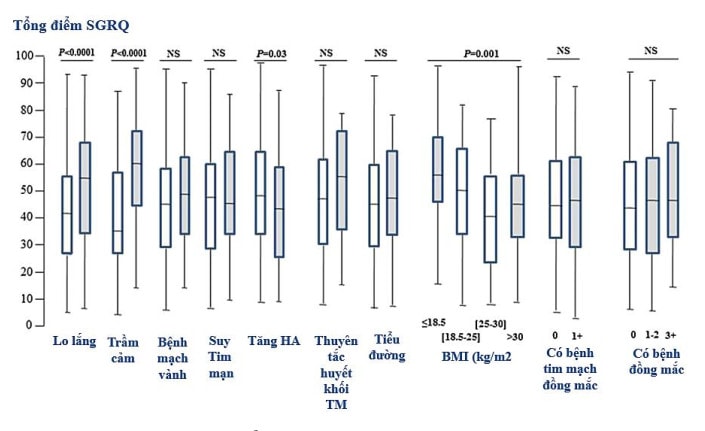
Hình 1. Điểm SGRQ trên nhóm bệnh nhân có bệnh (mầu thẫm) và không có bệnh (mầu trắng). cao hơn, tỷ lệ này trong một nghiên cứu là 19% (9) và tỷ lệ trầm cảm trên bệnh nhân COPD đang thở oxy trị liệu kéo dài là 60% (10). Bên cạnh giảm chất lượng sống, tình trạng lo lắng và trầm cảm khiến bệnh nhân vào viện và tái nhập viện nhiều hơn, tử vong cao hơn (9-11). Chi phí chăm sóc cho bệnh nhân COPD có bệnh tâm thần đồng mắc hàng năm cao hơn 80% đến trên 100% (12).
Mối quan hệ bệnh học giữa COPD và các bệnh đồng mắc luôn được giải thích trên cơ sở nhấn mạnh vai trò của tình trạng viêm hệ thống (systemic imflammation) trong COPD. Đã có rất nhiều bằng chứng cho thấy các cytokine, chemokine, các protein viêm pha cấp và các tế bào bất thường lưu hành trên bệnh nhân COPD, nhất là ở giai đoạn nặng, trong đợt cấp (hình 2) (13). Mặc dù hút thuốc lá cũng làm tăng tình trạng viêm toàn thân nhưng trên bệnh nhân COPD tình trạng viêm luôn nặng hơn. Hiện tượng tăng biểu hiện viêm toàn thân có phải là do lan tràn viêm từ phổi hay không vẫn còn chưa được chứng minh một cách chắc chắn. Tuy nhiên đã có bằng chứng cho rằng tăng viêm toàn thân kết hợp có ý nghĩa với tăng thoái giảm chức năng phổi và tăng đợt cấp (13,14)
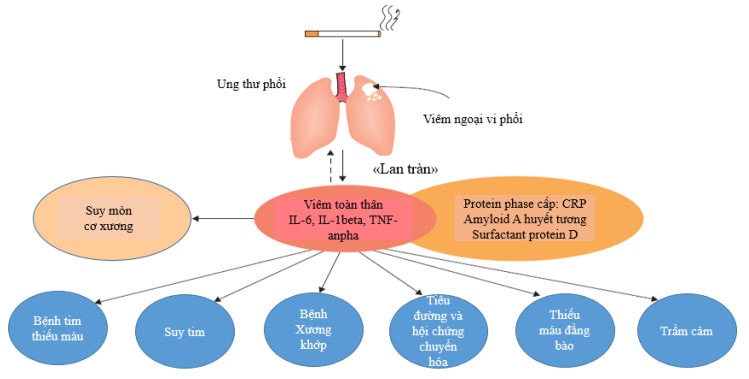
Hình 2. Sơ đồ giả thuyết lan tràn viêm toàn thân trong COPD và các bệnh đồng mắc.
Bên cạnh các tác động có tính toàn thân khác như giảm oxy mô, stress oxy hóa, giảm vận động, dinh dưỡng kém, viêm toàn thân được xem tác động chính trong mối quan hệ COPD với các bệnh đồng mắc. Thậm trí có nhận định cho rằng phổi, cũng chỉ là một tạng giống như các tạng khác (như tim, mạch máu), cũng chịu hậu quả biến đổi cấu trúc do tác động của viêm toàn thân gây ra (15,16) (hình 2)(16).
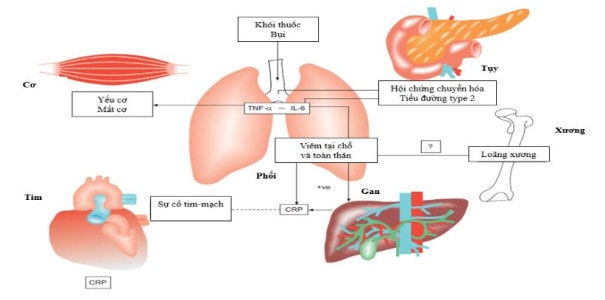
Hình 2. Tác động của tình trạng viêm toàn thân trên các tạng, trong đó có cả phổi (?: chưa xác định, +ve: đã xác định dương tính)
NHỮNG LIÊN QUAN TỚI ĐIỀU TRỊ
Tính phổ biến và những tác động qua lại giữa bệnh đồng mắc với COPD làm tăng gánh nặng bệnh tật, tử vong và làm giảm chất lượng sống của người bệnh là lý do quan trọng để cần phải xây dựng kế hoạch điều trị đồng thời cho cả hai. Tiêu chí của điều trị là làm giảm triệu chứng, giảm đợt cấp, tăng chất lượng cuộc sống và tăng khả năng dung nạp gắng sức.
Các thuốc điều trị COPD chính hiện nay gồm kích thích thụ thể beta2 tác dụng ngắn hoặc dài (SABA, LABA), kháng thụ thể cholinergic tác dụng ngắn hoặc dài (SAMA, LAMA), corticosteroid hít (ICS), theophyllin, kháng phosphodiesterase 4 (PDE4). Điều trị bằng LABA cho thấy có kết hợp với tăng nhập viện, tăng tử vong trên bệnh nhân suy tim và tăng nguy cơ xảy ra sự cố trên bệnh nhân suy tim (17) trong khi LAMA (tiotropium) lại làm giảm nguy cơ tử vong chung, tử vong do tim mạch và giảm sự cố tim (18). Sử dụng ICS kéo dài không làm xấu đi tình trạng loãng xương kể cả khi điều trị kéo dài trên 3 năm trong khi corticosteroid uống tiềm ẩn nhiều nguy cơ trên cả tim mạch, tiểu đường, xương (3). Theophyllin cũng làm tăng nguy cơ loạn nhịp và rung nhĩ (19).
Thuốc dãn phế quản là điều trị căn bản trong COPD. Trị liệu này giúp cải thiện triệu chứng và làm giảm biến chứng mặc dù không chứng minh được cải thiện tiến trình diễn biến bệnh thể hiện trên suy giảm chức năng phổi và tỷ lệ sống. Ở COPD mức độ nhẹ, cả SABA (albuterol) và SAMA (ipatropium) đều có thể được sử dụng tùy theo đáp ứng, thói quen sử dụng và tính sẵn có của thuốc. Kết hợp SABA và SAMA tỏ ra là tạo được hiệu ứng cộng thể hiện trên giá trị FEV1. Ở giai đoạn nặng hơn, các thuốc dãn phế quản tác dụng dài cần được sử dụng đơn hay kết hợp LABA, LAMA.
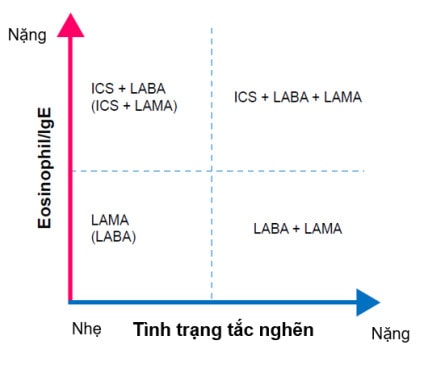
Hình 3. Khuyến cáo sử dụng thuốc dãn phế quản tác dụng dài đơn trị hay kết hợp, kết hợp thuốc dãn phế quản tác dụng dài với ICS theo mức độ giảm FEV1 và bạch cầu ái toan máu ngoại vi.
Thuốc dãn phế quản tác dụng dài có hiệu quả hơn trên cải thiện giá trị FEV1, chất lượng sống và giảm căng phồng phổi quá mức (hyperinflation) hơn thuốc tác dụng ngắn nhưng giá thành điều trị cao hơn (20-23). Các tài liệu hướng dẫn (guideline) đều khuyến cáo sử dụng kết hợp ICS vào LABA để điều trị COPD ở giai đoạn nặng và có nhiều đợt cấp. Tuy nhiên lý do kết hợp ICSLABA vẫn còn chưa được biết (20). Cho đến nay các tài liệu hướng dẫn có khuynh hướng khuyến cáo kết hợp ICS với thuốc dãn phế quản tác dụng dài trên phân nhóm bệnh nhân có nhiều đợt cấp và đã có nghiên cứu cho rằng marker hướng dẫn cho việc sử dụng ICS là tăng bạch cầu ái toan (hoặc IgE) (24) (hình 3).
Thuốc loãng đàm (mucolytic) điều trị thường quy không chứng minh được lợi ích trên cả sự thoái giảm chức năng phổi và giảm đợt cấp. Tuy nhiên, bằng chứng phân tích phân nhóm cho thấy có lợi nếu bệnh nhân có nhiều đợt cấp và kiểu hình viêm phế quản mạn tính (25-27).
Cũng cần nhấn mạnh việc giáo dục bệnh nhân và xây dựng kế hoạch hành động là rất quan trọng với tiêu chí điều trị không chỉ cho COPD mà còn cho cả các bệnh đồng mắc. Những lý do quan trọng để cần nhấn mạnh cho công việc này là: cải thiện chức năng cơ và giảm nhu cầu chuyển hóa, giảm nhu cầu thông khí do giảm căng phồng phổi cơ học, giảm cảm giác khó thở gắng sức, tăng khả năng tự quản lý các bệnh mạn tính.
Hướng dẫn điều trị tim mạch chuyên biệt trên bệnh nhân COPD ít được đề cập tới trong các tài liệu hướng dẫn do đó thuốc phong tỏa thụ thể beta (beta-bloker) ít được sử dụng cho bệnh nhân COPD. Beta-bloker không phải là thuốc có chống chỉ định điều trị suy tim xung huyết trên bệnh nhân COPD. Các thuốc beta-bloker chọn lọc trên tim cải thiện tiên lượng suy tim nhưng không làm giảm chức năng phổi. Tuy nhiên cũng cần thận trọng vì khả năng chọn lọc trên tim sẽ giảm nếu tăng liều (28). Hầu hết bệnh nhân COPD đều dung nạp tốt với beta-bloker, kể cả các thuốc thế hệ cũ (29).
Thuốc nhóm ức chế men chuyển (ACE) có thể tạo ra hiệu quả ức chế tiến trình COPD và làm chậm thoái giảm chức năng phổi (30). Trong một nghiên cứu hồi cứu, kết hợp thuốc ức chế ACE và statin (thuốc làm giảm cholesterol) làm giảm tử vong do bệnh tim mạch, giảm bệnh tật và tử vong do bệnh hô hấp, giảm nguy cơ ung thư (31).
Điều trị hội chứng ngưng thở tắc nghẽn lúc ngủ (OSA) rất khác giữa bệnh nhân bị và không bị COPD. Điều trị OSA/COPD bao gồm điều trị cả COPD và OSA (giảm cân, thở máy không xâm lấn áp lực dương, CPAP). Mục tiêu của điều trị là duy trì tốt tình trạng oxy máu để đề phòng rối loạn xảy ra khi ngủ. CPAP vẫn là điều trị căn bản trong OSA, tuy nhiên CPAP đơn độc có thể không duy trì được oxy máu đầy đủ nên cần phải bổ sung oxy. Tình trạng giảm chức năng thận thường dễ bị bỏ qua ở người già do vậy các thuốc tan trong nước và thanh thải qua thận cần được lưu ý. Lưu ý thuốc nhóm thiazide hoặc digoxin điều trị bệnh tim mạch cũng như kháng sinh điều trị COPD, cần cân nhắc trên độ lọc cầu thận.
Do cùng phải đồng thời xử trí nhiều bệnh mạn tính trên một người bệnh sẽ có nguy cơ sử dụng thuốc quá nhiều. Trong tình huống này, khả năng xảy ra các bất hợp lý và tương tác thuốc theo hướng bất lợi rất dễ xảy ra (32). Các trị liệu không dùng thuốc như bỏ thuốc lá, vắc-xin phòng cúm và phế cầu, phục hồi chức năng phổi trong COPD đều có tác dụng tích cực đối với các bệnh đồng mắc như tim mạch, tiểu đường, xương khớp, tâm lý. Điều này cho thấy sự cần thiết trong việc thực hiện đồng bộ các trị liệu (thuốc hay không thuốc) hướng tới cả COPD và các bệnh đồng mắc. Từ cách nhìn này, nhiều nghiên cứu đã đề xuất hướng tiếp cận điều trị COPD theo mô hình chăm sóc sức sức khỏe mạn tính mà trong đó tích hợp việc tầm soát và quản lý điều trị các bệnh đồng mắc cùng với COPD (3,20).
ĐIỀU TRỊ BỆNH ĐỒNG MẮC
Với những phân tích về tầm quan trọng của bệnh đồng mắc như trên, bệnh đồng mắc cần được tầm soát khi khám và chẩn đoán COPD. Cần có một bảng tầm soát mà liệt kê bệnh nên giới hạn vào những bệnh đồng mắc phổ biến, có tác động quan trọng tới 7 tiến trình và điều trị COPD (bảng 2) (2).
Bảng liệt kê này cần nằm trong nội dung hồ sơ bệnh COPD. Các trị liệu bệnh đồng mắc cần được thể hiện đồng thời với trị liệu COPD để giảm nhẹ gánh nặng sử dụng thuốc và tránh tương tác thuốc có hại cho bệnh nhân.
Bảng 2. Bảng liệt kê các bệnh đồng mắc quan trọng và phổ biến

Không dễ để tìm thấy những thông tin hướng dẫn cụ thể điều trị bệnh đồng mắc trên bệnh nhân COPD. Các tài liệu hướng dẫn điều trị COPD thông thường chỉ đề cập một cách đơn giản tới vấn đề bệnh đồng mắc và cho rằng về cơ bản điều trị bệnh đồng mắc trên bệnh nhân COPD không có sự khác biệt.
Tuy nhiên, trong mối quan hệ COPD - người già - bệnh mạn tính vốn dĩ không đơn giản cho thầy thuốc thực hành trong chẩn đoán, đánh giá, theo dõi điều trị. Những thái cực có thể xảy ra trong thực tế xử trí tình huống này bao gồm: Không quan tâm tới bệnh đồng mắc, cho thuốc tất cả các bệnh đồng mắc dẫn tới sử dụng quá nhiều thuốc điều trị (33). Do vậy, cần đặt bệnh nhân COPD trong mối quan tâm, quản lý và điều trị có tính chăm sóc (home care).
Thái độ thực hành này sẽ giúp giải quyết những vấn đề: lựa chọn trị liệu COPD thích hợp trong điều kiện có nhiều bệnh kết hợp (thí dụ nhóm thuốc hô hấp nào là có lợi trên bệnh nhân suy tim, tiểu đường), theo dõi và xử trí tốt hơn các bệnh đồng mắc, tích cực hơn trong các trị liệu không sử dụng thuốc (như cai nghiện thuốc lá, dinh dưỡng, vận động, tiêm phòng, tâm lý trị liệu) và các chăm sóc khác. Đây là những vấn đề mà hiệu quả tác động có tính tương hỗ tích cực giữa COPD và các bệnh đồng mắc. Bảng 3 dưới đây tóm tắt các lưu ý khi điều trị các bệnh đồng mắc trên bệnh nhân COPD (2).
Bảng 3. Tác động của COPD trên bệnh đồng mắc và lưu ý điều trị
|
Bệnh đồng mắc |
Tác động của COPD |
Lưu ý điều trị |
|
Lo lắng/Trầm cảm |
- Làm triệu chứng xấu đi: Khó thở, thờ ơ giảm tập trung - Làm chậm chẩn đoán bệnh lý tâm thần - Làm hạn chế một số lựa chọn điều trị |
Khuyến cáo điều trị trầm cảm/lo lắng chuẩn (trị liệu nhận thức hành vi (CBT), chống trầm cảm, lo lắng (antidepressants, anxiolytics) |
|
Chống trầm cảm bằng tricyclic, mirtazapine và benzodiazepines có thể làm trở ngại dẫn truyền hô hấp và làm suy hô hấp nên tránh sử dụng nhất là khi có tăng CO2 máu |
||
|
Suy tim |
- COPD làm tăng khó khăn chẩn đoán suy tim (căng phồng phổi làm thay đổi ECG, căng phồng phổi và tăng áp động mạch phổi làm hình ảnh tim không thực, BNP không tin cậy trong COPD. - Tăng khó thở - Tăng tử vong |
- Beta-bloker chọn lọc trên tim được ưa dùng hơn không chọn lọc - Tất cả các trị liệu suy tim khác không khác biệt - Kiểm soát COPD bằng sử dụng kích thích thụ thể beta2 tối thiểu - Nên khởi đầu điều trị bằng LAMA hơn là LABA. |
|
Bệnh tim thiếu máu |
- Tăng nguy cơ nhồi máu cơ tim cấp - Làm chậm chẩn đoán do chồng lấp về triệu chứng - Tăng tử vong |
Trị liệu cả hai bệnh không thay đổi |
|
Tăng áp động mạch phổi |
- Ít lựa chọn điều trị - Tăng tử vong |
- Oxy trị liệu bổ sung là cơ bản - Trị liệu dãn động mạch phổi nói chung không hiệu quả, chỉ nên chỉ định ở những trung tâm có chuyên khoa |
|
Ung thư phổi |
- Làm triệu chứng xấu đi - Làm hạn chế các can thiệp chẩn đoán và điều trị |
- Hạn chế chỉ định phẫu trị - Giảm chức năng phổi hạn chế chỉ định xạ trị - Cần trị liệu chuẩn cho COPD |
|
Xơ hóa phổi (pulmonary fibrosis) |
- Làm triệu chứng xấu đi - Tiên lượng tử vong tốt hơn nếu xơ hóa phổi tự phát (idiopathic pulmonary fibrosis) |
Trị liệu cả hai bệnh không thay đổi |
|
Hội chứng chuyển hóa: - Tiểu đường - Tăng huyết áp - Rối loạn lipid máu |
|
Sử dụng tối thiểu corticosteroid uống |
|
- Béo phì |
|
|
|
Loãng xương |
Tăng nguy cơ biến chứng ngoại khoa và biến chứng sau mổ |
- Giảm thiểu corticosteroid trị liệu cho COPD - Trị liệu loãng xương không |
|
GERD/loét tiêu hóa |
- Tăng triệu chứng (ho) - Giảm an toàn khi nội soi tiêu hóa |
- Điều trị GERD tích cực được khuyến cáo - Giảm thiểu corticosteroid trị liệu cho COPD |
|
Bệnh thận mạn tính |
Tăng nguy cơ bệnh tim mạch so với bệnh thận mạn tính đơn thuần |
- Quản lý nguy cơ tim mạch tích cực được khuyến cáo - Lưu ý thanh thải thuốc điều trị khi cần sử dụng liều cao, kéo dài nhất là khi có suy thận nặng |
ÁP DỤNG THỰC HÀNH
Bệnh đồng mắc cần được tầm soát ngay khi chẩn đoán COPD. Thông tin chẩn đoán bệnh đồng mắc có thể dựa trên lời khai của bệnh nhân, hồ sơ sức khỏe và khám. Các yêu cầu quản lý điều trị bệnh đồng mắc cần được thể hiện đồng thời trên hồ sơ sức khỏe của bệnh nhân.
Lo lắng và trầm cảm có tác động quan trọng tới tiến trình và tiên lượng COPD. Đây là bệnh đồng mắc thường bị bỏ qua trong kế hoạch trị liệu COPD.
Do tính tác động qua lại bệnh học giữa bệnh đồng mắc và COPD, cần có thái độ tích cực trong quản lý và điều trị bệnh đồng mắc.
Nói chung, trị liệu bệnh đồng mắc trên bệnh nhân COPD không khác bệnh nhân
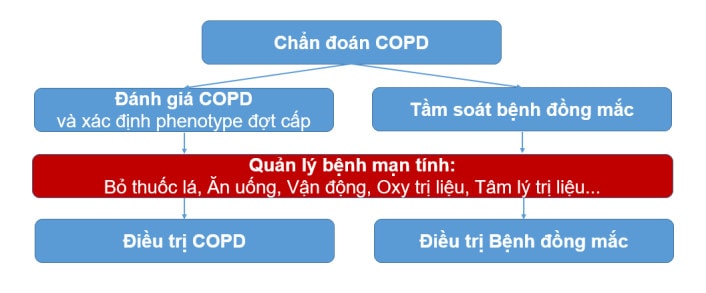
Hình 4. Quan điểm tiếp cận điều trị COPD như là một bệnh mạn tính trên người cao tuổi có bệnh đồng mắc.
không COPD. Tuy nhiên, cần lưu ý một số tình huống bất lợi trong chỉ định điều trị thuốc và các can thiệp chẩn đoán, đánh giá cho cả hai bệnh. Các trị liệu không dùng thuốc trong COPD là rất quan trọng vì nhìn chung các trị liệu này cũng có hiệu quả tích cực trên các bệnh đồng mắc. Hình 4 mô tả tiếp cận điều trị COPD với quan điểm bệnh mạn tính trên người cao tuổi và có bệnh đồng mắc.
Bệnh nhân COPD thông thường là cao tuổi, suy hô hấp và năng lực giao tiếp hạn chế nên rất cần chú ý đến khả năng tuân thủ điều trị thuốc, nhất là khi phải chỉ định sử dụng thuốc quá nhiều.
Người soạn: TS.BS Nguyễn Văn Thành
Email: This email address is being protected from spambots. You need JavaScript enabled to view it.
Tài liệu tham khảo
|
1. |
Valderas Jose M, Starfield Barbara, Sibbald Bonnie et al. (2009). Defining Comorbidity: Implications for Understanding Health and Health Services. Annals of family Medicine. 7 (4): 357–63. |
|
2. |
Miranda Caroline Smith; Jeremy P Wrobel. Epidemiology and clinical impact of major comorbidities in patients with COPD. International Journal of COPD 2014:9 871–888 |
|
3. |
Georgios Hillas; Fotis Perlikos; Ioanna Tsiligianni; Nikolaos Tzanakis. Managing comorbidities in COPD. International Journal of COPD 2015:10 95– 109 |
|
4. |
Global Initiative for Chronic Obstructive Lung Disease. Global strategy for the diagnosis, management and prevention of chronic obstructive pulmonary disease. Revised 2014. |
|
5. |
Florent Baty; Paul Martin Putora; Bruno Isenring; Torsten Blum; Martin Brutsche. Comorbidities and Burden of COPD: A Population Based Case-Control Study. 2013. PloS ONE 8(5): e63285. Doi:10.1371/journal.pone.0063285 |
|
6. |
Vanfleteren LE, Spruit MA, Groenen M, et al. Clusters of comorbidities based on validated objective measurements and systemic inflammation in patients with chronic obstructive pulmonary disease. Am J Respir Crit Care Med. 2013;187(7):728–735. |
|
7. |
A. Frei et al. Five comorbidities reflected the health status in patients with chronic obstructive pulmonary disease: the newly developed COMCOLD index. Journal of Clinical Epidemiology 67 (2014) 904-911 |
|
8. |
Pierre-Regis Burgel, Roger Escamilla, Thierry Perez et al. Impact of comorbidities on COPD-specifichealth-related quality of life for the INITIATIVES BPCO Scientific Committee. Respiratory Medicine (2013) 107, 233-241 |
|
9. |
Pooler A, Beech R. Examining the relationship between anxiety and depression and exacerbations of COPD which result in hospital admission: a systematic review. Int J Chron Obstruct Pulmon Dis. 2014;9:315–330 |
|
10. |
Spitzer C, Gläser S, Grabe HJ, et al. Mental health problems, obstructive lung disease and lung function: findings from the general population. J Psychosom Res. 2011;71(3):174–179 |
|
11. |
Schneider C, Jick SS, Bothner U, Meier CR. COPD and the risk of depression. Chest. 2010;137(2):341–347. |
|
12. |
Chris Naylor, Michael Parsonage, David McDaid et al. Long-term conditions and mental health: The cost of co-morbidities. The King’s Fund and Centre for Mental Health 2012 (UK) |
|
13. |
Barnes PJ, Celli BR. Systemic manifestations and comorbidities of COPD. Eur Respir J 2009;33:1165–1185 |
|
14. |
Donaldson GC, Seemungal TA, Patel IS, et al. Airway and systemic inflammation and decline in lung function in patients with COPD. Chest 2005; 128: 1995–2004. |
|
15. |
Tkacova R. Systemic inflammation in chronic obstructive pulmonary disease: may adipose tissue play a role? Review of the literature and future perspectives. Mediators Inflamm. 2010;2010:585989 |
|
16. |
Page C, Cazzola M. Bifunctional drugs for the treatment of asthma and obstructive pulmonary disease. Eur Respir J. 2014;44(2):475–482. |
|
17. |
Hawkins NM, Petrie MC, Macdonald MR, et al. Heart failure and chronic obstructive pulmonary disease: the quandary of beta-blockers and beta-agonists.J Am Coll Cardiol. 2011;57(21):2127–2138. |
|
18. |
Celli B, Decramer M, Leimer I, Vogel U, Kesten S, Tashkin DP. Cardiovascular safety of tiotropium in patients with COPD. Chest. 2010;137(1):20–30. |
|
19. |
Huerta C, Lanes SF, Garcia Rodriguez LA. Respiratory medications and the risk of cardiac arrhythmias. Epidemiology. 2005;16(3):360–366. |
|
20. |
Sonetti DA, Hospenthal AC, Adams SG. Integrated management strategies for chronic obstructive pulmonary disease. J Multidiscip Healthcare 2010;3:181–8. |
|
21. |
O’Donnell DE, Fluge T, Gerken F, et al. Effects of tiotropium on lung hyperinflation, dyspnoea and exercise tolerance in COPD. Eur Respir J. 2004;23:832–840. |
|
22. |
Tashkin DP, Celli B, Senn S, et al. A 4-year trial of tiotropium in chronic obstructive pulmonary disease. N Engl J Med. 2008;359:1543–1554. |
|
23. |
Calverley PM, Anderson JA, Celli B, et al. Salmeterol and fluticasone propionate and survival in chronic obstructive pulmonary disease. N Engl J Med. 2007;356:775–789 |
|
24. |
Nobuyuki Hizawa. LAMA/LABA vs ICS/LABA in the treatment of COPD in Japan based on the disease phenotypes. International Journal of COPD 2015:10 1093–1102 |
|
25. |
Decramer M, Rutten-van Molken M, Dekhuijzen PN, et al. Effects of N acetylcysteine on outcomes in chronic obstructive pulmonary disease (Bronchitis Randomized on NAC Cost-Utility Study, BRONCUS): a randomised placebo controlled trial. Lancet. 2005;365:1552–1560. |
|
26. |
Poole PJ, Black PN. Mucolytic agents for chronic bronchitis or chronic obstructive pulmonary disease. Cochrane Database of Syst Rev. 2006; 3: CD001287. |
|
27. |
Marc Miravitlles, Anthony D’Urzo, Dave Singh and Vladimir Koblizek. Pharmacological strategies to reduce exacerbation risk in COPD: a narrative review. Respiratory Research (2016) 17:112 |
|
28. |
Foresi A, Cavigioli G, Signorelli G, Pozzoni MB, Olivieri D. Is the use of beta blockers in COPD still an unresolved dilemma? Respiration. 2010;80(3):177– 187. |
|
29. |
Tsiligianni IG, Kosmas E, Van der Molen T, Tzanakis N. Managing comorbidity in COPD: a difficult task. Curr Drug Targets. 2013;14(2): 158–176. |
|
30. |
Petersen H, Sood A, Meek PM, et al. Rapid lung function decline in smokers is a risk factor for COPD and is attenuated by angiotensin-converting enzyme inhibitor use. Chest. 2014;145(4):695–703. |
|
31. |
Soriano JB, Visick GT, Muellerova H, Payvandi N, Hansell AL. Patterns of comorbidities in newly diagnosed COPD and asthma in primary care. Chest. 2005;128(4):2099–2107 |
|
32. |
Roberts ER, Green D, Kadam UT. Chronic condition comorbidity and multidrug therapy in general practice populations: a cross-sectional linkage study. BMJ Open 2014;4:e005429 |
|
33. |
Eyitope R Roberts, Daniel Green, Umesh T Kadam. Chronic condition comorbidity and multidrug therapy in general practice populations: a cross sectionallinkage study. BMJ Open 2014;4:e005429. doi:10.1136/bmjopen-2014- 005429 |