Chuyên đề
- Chi tiết
-
Được đăng: 16 Tháng 11 2017
Nhiều nghiên cứu gần đây trên dân số bệnh phổi tắc nghẽn mạn tính (BPTNMT) cho thấy các biến số như mức khó thở, khả năng gắng sức, căng phồng phổi là yếu tố dự đoán tốt hơn FEV1. Kiểu hình khí phế thủng & căng phồng phổi quá mức được định hình là một nhóm bệnh nhân BPTNMT với những đặc trưng về lâm sàng, cận lâm sàng, có tỉ lệ tử vong cao và có những lưu ý khác biệt trong điều trị. Giảm đàn hồi thành phế nang, tăng kháng lực đường thở cuối kỳ thở ra và tăng trương lực cholinergic của phế quản nhỏ dẫn đến hiện tượng chậm làm trống phế nang ở cuối kỳ thở ra và tăng thể tích cặn chức năng (FRC: Functional residual capacity) dẫn đến bẫy khí trong phổi hay căng phồng phổi quá mức (CPPQM).
Xquang phổi có hình ảnh khí phế thủng. Chụp HRCT với phần mềm đo được Emphysema Index giúp định lượng mức độ khí phế thủng. Đo thể tích phổi có FRC, RV, TLC; phế dung ký có biểu hiện gián tiếp làm giảm IC, nhất là khi gắng sức. Các thuốc giãn phế quản tác dụng dài như indacaterol, tiotropium, glycopyrronium cũng đã được chứng minh có hiệu quả tốt trên căng phồng phổi và giúp cải thiện khả năng gắng sức, nếu đáp ứng kém có thể phối hợp thêm LABA. ICS chỉ định kết hợp khi có tiền sử hen hoặc tăng eosinophil. Điều trị không dùng thuốc bao gồm thở oxy tại nhà, phục hồi chức năng hô hấp, thở chúm môi, giảm thể tích phổi qua nội soi và phẫu thuật.
COPD PHENOTYPE: EMPHYSEMA AND HYPERINFLATION
– RECOGNIZING AND TREATMENT APPROACH
Recent researchs on the COPD population has shown that many other variables like dyspnea, exercise capacity, hyperinflation are better predicting factors than FEV1. Emphysema and hyperinflation phenotype are determined as a group of COPD patients with special clinical and paraclinical symptoms with high mortality rate and different notices in treatment. Loss of elastic coil retraction of pulmonary parenchyma, increased end-expiratory airway resistant and increased cholinergic tone of small airways lead to prolonging the time for emptying alveoli, which in turn creates air trapping or lung hyperinflation.
Chest Xray has emphysema signs. HRCT with software can measure Emphysema Index which helps determing degree of emphysema. Lung volume measurements show FRC, RV, TLC; spirometry has indirect effect as lowering IC, especially when exercise. Long acting bronchodilators as indacaterol, tiotropium, glycopyrronium have proved good effective on hyperinflation and improve exercise tolerance, can add LABA if bad response. Combined ICS is indicated when patient has asthma history or increased sputum eosinophil. Nonpharmacology includes home oxygen therapy, pulmonary rehabilitation, pursed lip breathing, surgery and bronchoscopic lung volume reduction.
Mở đầu
Từ 1955, Dornhorst lần đầu tiên mô tả hai kiểu lâm sàng khác nhau của bệnh nhân bệnh phổi tắc nghẽn mạn tính (BPTNMT) là ‘Blue Bloaters’ (Xanh phồng) và ‘Pink Puffers’ (Hồng thổi), trong đó 'Blue Bloater' được mô tả như một nhóm những bệnh nhân trẻ tuổi hơn, viêm phế quản mạn, thường có biểu hiện của suy tim sung huyết và 'Pink Puffer' là những bệnh nhân lớn tuổi hơn, gầy ốm do giảm khối cơ xương, khó thở nhiều và có bằng chứng khí phế thủng rõ rệt.
Gần đây, nhiều nghiên cứu trên dân số BPTNMT cho thấy các biến số như mức khó thở, khả năng gắng sức, căng phồng phổi là những yếu tố tiên lượng tử vong độc lập và thậm chí là những yếu tố dự đoán tốt hơn cả FEV1. Những bệnh nhân BPTNMT có bẫy khí và căng phồng phổi thường liên quan đến khó thở và khả năng dung nạp gắng sức hơn là liên quan đến mức độ tắc nghẽn luồng khí. Qua đó, kiểu hình khí phế thủng và căng phồng phổi quá mức được định hình là một nhóm bệnh nhân BPTNMT với những đặc trưng về lâm sàng, cận lâm sàng, có tỉ lệ tử vong cao và có những lưu ý khác biệt trong điều trị.
Bệnh học
Khí phế thủng được định nghĩa về mặt giải phẫu bệnh như
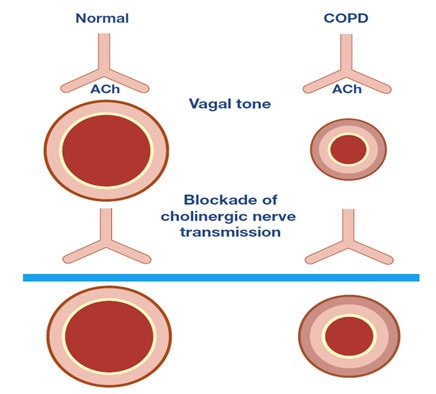
Các rối loạn sinh lý bệnh trong BPTNMT như giảm lực đàn hồi thành phế nang, tăng kháng lực đường thở cuối kỳ thở ra và tăng trương lực cholinergic của phế quản nhỏ dẫn đến hiện tượng chậm làm trống phế nang ở cuối kỳ thở ra. Hiện tượng này dẫn đến hậu quả tăng thể tích phổi cuối kỳ thở ra (EELV: End – expiratory lung volume) hay còn gọi là thể tích cặn chức năng (FRC: Functional residual capacity) dẫn đến bẫy khí trong phổi hay căng phồng phổi quá mức (CPPQM).
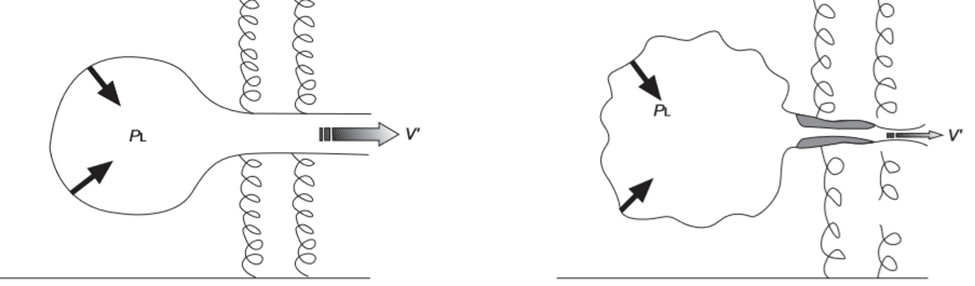
Hình 1: Cơ chế tăng thể tích phổi cuối kỳ thở ra ở bệnh nhân BPTNMT
Có hai hiện tượng: Căng phồng phổi quá mức tĩnh và căng phồng phổi quá mức, hai hiện tượng này có thể xuất hiện độc lập hoặc kết hợp với nhau.
· Căng phồng phổi quá mức tĩnh: Bình thường luôn có sự cân bằng giữa lực co hồi chun (elastic recoil pressure) của thành ngực (hướng ra) và lực co hồi chun của phổi (hướng vào). Lực co hồi chun của phổi giảm theo tuổi dẫn đến tăng thể tích khí tồn dư trong phổi vào cuối thì thở ra tự nhiên. Ở người BPTNMT có khí phế thũng, lực co hồi chun của phổi bị giảm xuống mức 0 do bệnh lý dẫn đến tăng thể tích phổi cuối kỳ thở ra, đây gọi là hiện tượng căng phồng phổi quá mức tĩnh. Căng phồng phổi quá mức tĩnh xuất hiện khá thường xuyên và nặng dần theo mức suy giảm FEV1.
· Căng phồng phổi quá mức động: Ở người bình thường khi gắng sức, luồng khí thở ra đủ để cho phép thở ra hoàn toàn thể tích khí lưu thông đã hít vào trước đó. Ở bệnh nhân BPTNMT, tình trạng chậm làm trống phế nang và gia tăng nhịp thở khi gắng sức làm cho thì hít vào mới sẽ bắt đầu trước khi thì thở ra trước kết thúc. Khi đó, khi người bệnh càng gắng sức sẽ càng tăng thể tích cuối kỳ thở ra. Căng phồng phổi quá mức động có thể xuất hiện độc lập hoặc kết hợp với căng phồng phổi quá mức tĩnh. Căng phồng phổi quá mức động là tình trạng có thể điều chỉnh được và là mục tiêu hướng tới của một số thuốc giãn phế quản.
Hậu quả của căng phồng phổi quá mức
· Ảnh hưởng trên thể tích phổi: Hiện tượng chậm làm trống phế nang dẫn đến hậu quả tăng thể tích cặn chức năng FRC, tăng khí cặn RV và tăng tổng dung lượng phổi TLC, tăng tỉ lệ RV /TLC. Cách thở nhanh nông của bệnh nhân BPTNMT càng làm giảm thời gian thở ra và dẫn đến căng phồng phổi quá mức động nặng nề hơn. Tăng FRC sẽ làm giảm thể tích hít vào IC (IC = Vt + IRV) dẫn đến cản trở đáp ứng thông khí của cơ thể với gánh nặng chuyển hóa khi gắng sức và giảm hiệu quả của thông khí.
· Giảm khả năng gắng sức: Căng phồng phổi quá mức tác động bất lợi trên khả năng dung nạp gắng sức và làm giảm khả năng vận động, giảm hiệu quả của các bài tập gắng sức trong chương trình phục hồi chức năng hô hấp. Khi có tăng kháng trở đường hô hấp, cơ hô hấp có nguy cơ bị mệt, mất hiệu quả bơm thông khí và tăng CO2 máu. Giảm lượng máu và oxygen cung cấp cho các chi.
· Ảnh hưởng trên hệ tim mạch: Căng phồng phổi quá mức lăm giảm kích thước các buồng tim, giảm dòng hồi lưu tĩnh mạch đổ về tim, làm giảm đổ đầy thất phải và giảm hậu tải thất trái. Ở giai đoạn muộn, bệnh xuất hiện các hậu quả liên quan đến tăng áp động mạch phổi.
Lâm sàng
Khó thở là triệu chứng nổi bật, khó thở xuất hiện nhiều khi gắng sức dẫn đến kém dung nạp gắng sức. Người bệnh thường ho ít hoặc ho khan ít đàm. Nếu có đàm, bệnh nhân thường khạc đàm kém hiệu quả vì không hít vào đủ sâu.
Khám lâm sàng thấy người bệnh thường thở kiểu thở ngực, co kéo cơ hô hấp phụ. Nghe phổi âm phế bào 2 bên giảm. Tổng trạng thường gầy ốm, nhẹ cân, BMI thấp. Hạ oxy máu chỉ xuất hiện ở giai đoạn muộn.
Cận lâm sàng
· X quang phổi: Trên phim X quang phổi thẳng có hình ảnh điển hình của khí phế thủng: Hai phế trường tăng sáng, lồng ngực hình thùng, khoang liên sườn giãn rộng, cơ hoành dẹt và hạ thấp với vòm hoành thấp hơn đầu trước xương sườn 7.
Phim phổi nghiêng có hình ảnh tăng đường kính trước sau, tăng khoảng sáng sau ức > 2.5cm (tính từ bờ sau xương ức ngang mức liên sườn IV tới quai động mạch chủ). Cơ hoành dẹt với độ cong cơ hoành < 1.5cm.
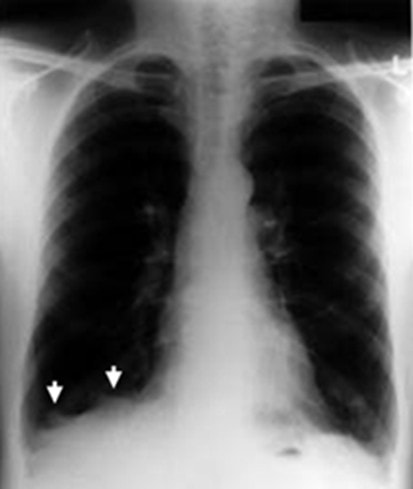
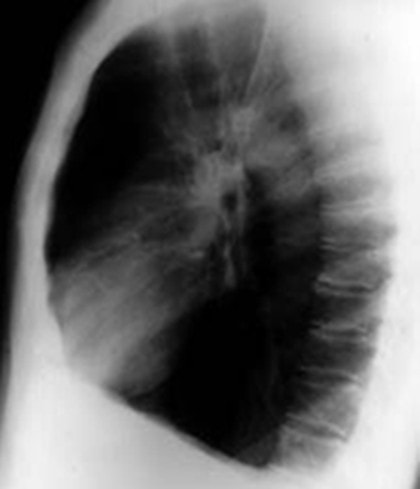
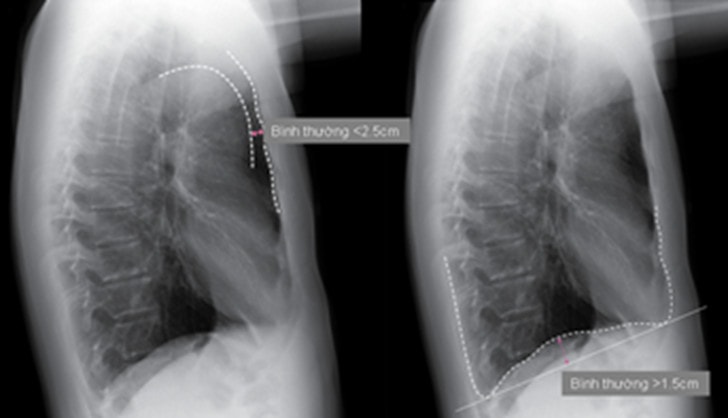
Hình 2: Hình ảnh khí phế thủng trên phim X quang ngực thẳng và nghiêng
· CT scan ngực: Chụp CT scan độ phân giải cao có hình ảnh khí phế thủng khu trú hoặc lan tỏa 2 phế trường, đặc trưng bởi những vùng phổi sáng hơn nhu mô phổi bình thường. Kết hợp với phần mềm đo được chỉ số khí phế thủng (Emphysema Index) giúp định lượng được mức độ khí phế thủng trên phim CT scan.
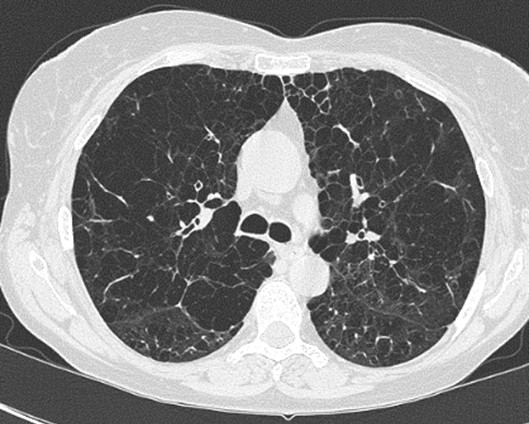
Hình 3: Hình ảnh khí phế thủng trên phim CT scan ngực.
· Đo hô hấp ký: Hô hấp ký ít có giá trị trong chẩn đoán căng phồng phổi quá mức. Giảm dung tích sống là chỉ số biểu hiện gián tiếp, trong đó đo SVC (slow vital capacity) ít sai số hơn FVC (forced vital capacity) và giúp đánh giá khả năng làm trống phổi tốt hơn. Thể tích hít vào IC (Inspiration capacity) đại diện cho khả năng gia tăng thể tích khí lưu thông khi gắng sức (IC = Vt + IRV) và thường giảm trong bối cảnh tăng FRC và TLC, nhưng giảm IC đơn thuần có thể gặp trong một số tình huống khác và do đó không đáng tin cậy.
· Đo các thể tích phổi: Có thể đo bằng phế thân ký (phlethysmography) hoặc các phương pháp pha loãng khí. Đo bằng các phương pháp pha loãng khí dễ bỏ sót chẩn đoán hơn so với phế thân ký
- Tăng TLC (Tổng dung lượng phổi) > 120 - 130% giá trị dự đoán đo bằng phế thân ký là tiêu chuẩn vàng chẩn đoán căng phồng phổi quá mức.
- Tăng FRC (Dung tích cặn chức năng) và tăng RV (thể tích khí cặn) kém đặc hiệu hơn tăng TLC khi chẩn đoán căng phồng phổi quá mức do có thể phụ thuộc kiểu thở và dễ thay đổi. Ở người già khỏe mạnh, RV và FRC là 30% và 55% giá trị TLC. Ở người bị COPD, các giá trị này có thể tăng lên tới 70% và 85% TLC.
- Cả ba trị số TLC, FRC và RV đều tăng dần theo thời gian.
- Giảm IC/TLC < 0,25 là yếu tố dự đoán độc lập cho sống còn ở bn COPD. Đo IC lúc gắng sức và so sánh với IC lúc nghỉ là một chỉ số giúp xác định căng phồng phổi quá mức động.
Hình 4: Tăng các thể tích phổi TLC, FRC, RV trong căng phồng phổi quá mức
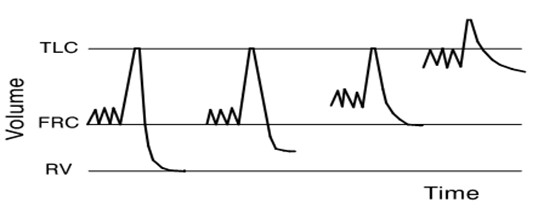
Hình 5: Tăng dần TLC, FRC, RV theo thời gian
Điều trị
· Nguyên tắc điều trị:
- Làm phổi xẹp bớt, giảm thể tích các vùng phổi chứa nhiều khí.
- Giảm bẫy khí, giảm căng phồng phổi quá mức động.
- Cải thiện khả năng gắng sức
- Giảm công hô hấp
· Điều trị dùng thuốc:
- Thuốc giãn phế quản: Thuốc giãn phế quản tác dụng ngắn hay dài đều giúp cải thiện căng phồng phổi quá mức tĩnh và động, cải thiện IC lúc vận động, giảm khó thở và tăng khả năng gắng sức. Một số nghiên cứu còn cho thấy thuốc giãn phế quản giúp giảm thể tích phổi cuối thì thở ra liên quan chặt chẽ với giảm triệu chứng và tăng khả năng gắng sức của người bệnh hơn so với thay đổi FEV1. Các thuốc giãn phế quản tác dụng dài như indacaterol, tiotropium, glycopyrronium cũng đã được chứng minh có hiệu quả tốt trên căng phồng phổi và giúp cải thiện khả năng gắng sức. Phối hợp hai thuốc giãn phế quản được chỉ định khi đơn trị liệu kém hiệu quả và nên được xem xét thường quy ở nhóm bệnh nhân khí phế thủng và căng phồng phổi quá mức.
- ICS không có hiệu quả trên chức năng hô hấp và căng phồng phổi còn phối hợp ICS/ LABA chỉ cho thấy cải thiện khả năng gắng sức và giảm căng phồng phổi ở mức tương đương với LABA đơn trị liệu.
· Điều trị không dùng thuốc:
- Oxygen giúp giảm công hô hấp. Thở oxy đã chứng minh được là làm tăng khả năng gắng sức và kéo dài cuộc sống ở bệnh nhân căng phồng phổi quá mức. Ngay cả đối với bệnh nhân không giảm oxy máu, thở oxy khi gắng sức sẽ làm chậm kích thích phát xung thần kinh hô hấp qua đó làm giảm nhịp thở. Thở oxy dạng heliox (hỗn hợp 79% helium, 21% oxygen) có cơ chế tương tự thuốc giãn phế quản, tức là giảm kháng lực đường thở.
- Chương trình phục hồi chức năng hô hấp đa thành phần là điều trị nền tảng của bệnh nhân BPTNMT, kết hợp với thuốc giãn phế quản giúp đem lại nhiều lợi ích nhờ hiệu quả trên khó thở, dung nạp gắng sức và căng phồng phổi. Kỹ thuật thở chúm môi kéo dài thời gian thở ra giúp giảm bẫy khí.
- Phẫu thuật cắt giảm thể tích phổi (LVRS) cắt bỏ một phần phổi giúp giảm căng phồng phổi quá mức, giúp cải thiện hoạt động cơ hô hấp. Kỹ thuật này hữu ích ở những bệnh nhân khí phế thủng ưu thế thùy trên kèm giảm khả năng gắng sức.
- Giảm thể tích phổi qua nội soi (BLVR): Là kỹ thuật ít xâm lấn hơn với hai loại dụng cụ đang được sử dụng rộng rãi là valve nội phế quản và dây xoắn. Chọn lựa kỹ thuật giảm thể tích phổi bằng phẫu thuật hay nội soi và loại dụng cụ nào trong thủ thuật nội soi phụ thuộc vào nhiều yếu tố: Mức độ và kiểu khí phế thủng (đồng nhất hay không đồng nhất) trên CT scan; sự hiện diện của thông khí bên liên thùy (interlobar collateral ventilation), tình hình triển khai các kỹ thuật này tại địa phương và cuối cùng là ý muốn của người bệnh và thân nhân.




Hình 6: Các dụng cụ giảm thể tích phổi qua nội soi
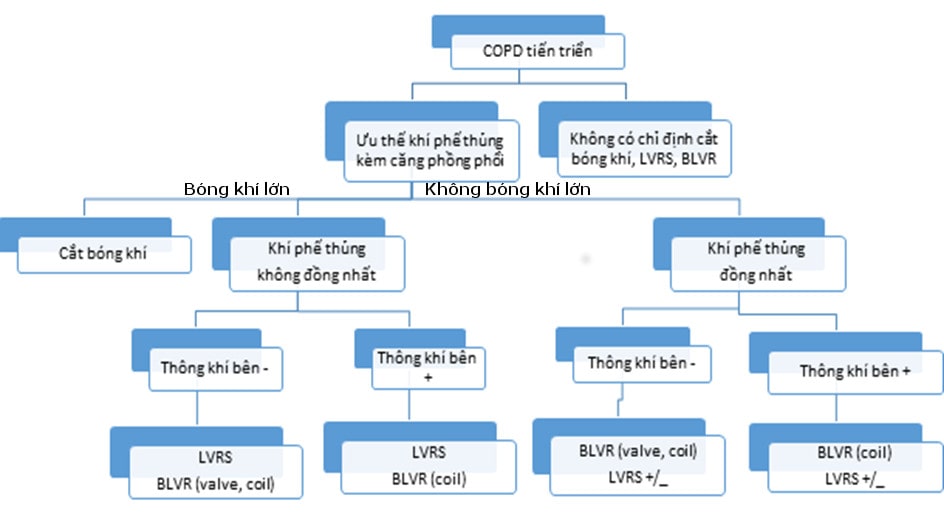
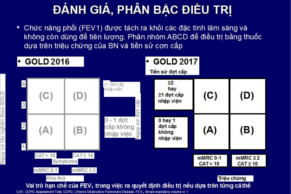
Hình 7: Lưu đồ chọn lựa các kỹ thuật giảm thể tích phổi GOLD 2017
Kết luận
· Khí phế thủng và căng phồng phổi quá mức là một nhóm bệnh nhân COPD liên quan đến khó thở và khả năng dung nạp gắng sức hơn là mức độ tắc nghẽn luồng khí.
· Tăng kháng lực đường thở cuối kỳ thở ra, giảm tính đàn hồi thành phế nang và tăng trương lực cholinergic dẫn đến tăng bẫy khí trong phổi. Chẩn đoán căng phồng phổi quá mức dựa trên hình ảnh học và đo thể tích phổi có tăng TLC, RV và FRC.
· Thuốc giãn phế quản là thuốc điều trị chủ lực cho bệnh nhân COPD, trong đó đồng vận β2 và kháng cholinergic đều có hiệu quả trên căng phồng phổi và bẫy khí, phối hợp nhiều thuốc giãn phế quản có nhiều lợi ích hơn so với đơn trị liệu.
· Cần kết hợp thêm các phương pháp điều trị không dùng thuốc như phục hồi chức năng hô hấp, thở chúm môi, oxy liệu pháp, phẫu thuật và giảm thể tích phổi qua nội soi.
Đỗ thị Tường Oanh
Tài liệu tham khảo
1. O’Donnell DE, Revill SM, Webb KA. Dynamic Hyperinflation and Exercise Intolerance in Chronic Obstructive Pulmonary Disease Am J Respir Crit Care Med Vol 164. pp 770–777, 2001.
2. Deesomchok A, Webb KA, Forkert L, Lam YM, Ofir D, Jensen D, O’Donnell DE; Lung Hyperinflation and Its Reversibility in Patients with Airway Obstruction of Varying Severity COP; Journal of Chronic Obstructive Pulmonary Disease, 7:428–437 ISSN: 1541-2555 print / 1541-2563
3. O’Donnell DE, Laveneziana P. Physiology and consequences of lung hyperinflation in COPD; Eur Respir Rev 2006; 15: 100, 61–67.
4. Dube BP, Guerder A. The clinical relevance of the emphysemahyperinflated phenotype in COPD. COPD research and prac, 2016 2:1
5. Global strategy for diagnosis, management and prevention of COPD. Updated 2017.