- Chi tiết
-
Được đăng: 13 Tháng 9 2015
Cơ sở: Ung thư phổi không tế bào nhỏ giai đoạn tiến xa là một bệnh lý có tiên lượng xấu nhưng từ khi có hóa trị thời gian sống còn đã được kéo dài đáng kể. Các liệu pháp nhắm trúng đích sử dụng bevacizumab và erlotinib giúp kéo dài hơn nữa thời gian sống thêm và vì vậy mới đây đươc công nhận trong điều trị các bệnh nhân giai đọan này.
Mục tiêu: Nghiên cứu tính khả thi, hiệu quả và an tòan của bevacizumab và erlotinib trên các bệnh nhân ung thư phổi không tế bào nhỏ giai đoạn tiến xa
Phương pháp và đối tượng: Tại một khoa Phổi, BV đa khoa tuyến cuối; 1 ung thư phổi không tế bào nhỏ giai đoạn tiến xa đã được điều trị bước đầu bằng bevacizumab + carboplatin + paciltaxel; 5 bệnh nhân ung thư phổi không tế bào nhỏ giai đoạn tiến xa từng hóa trị từ 1 đến 2 dòng được điều trị bước 2 hoặc 3 bằng erlotinib.
Kết quả: Tỷ lệ đáp ứng tốt hơn hoặc tương đương với y văn ở cả hai nhóm bệnh nhân. 3 trường hợp đáp ứng khá ngoạn mục được báo cáo. Không tác dụng phụ nghiêm trọng. Tài chính là nhân tố quan trọng trong khởi đầu và tiếp tục điều trị.
Kết luận: Liệu pháp nhắm trúng đích khả thi, khả hiệu quả và tương đối an toàn. Liệu pháp này có thể mở ra một viễn cảnh tươi sáng hơn cho bệnh nhân ung thư phổi không tế bào nhỏ giai đọan tiến xa.
ABSTRACT PRELIMINARY RESULTS OF TREATING ADVANCED-STAGE NON SMALL CELL LUNG CANCER BY TARGETED THERAPY AT THE PULMONARY MEDICINE DEPARTMENT, CHO RAY HOSPITAL
Le Thuong Vu * Y Hoc TP. Ho Chi Minh * Vol. 13 - Supplement of No 1 - 2009: 98 – 107
Background: Non small cell lung cancer is a poor prognosis disease that survival was increased significantly by chemotherapy. But this was further increased markedly by targeted therapy which is recently approved for this type of patients.
Objective: To study the feasibility, the safety and the effect of targeted therapy in Vietnamese advanced-stage non small cell lung cancer patients.
Material and Method: At a Pulmonary Department of a tertiary multi-specialty hospital, 1 advanced stage small cell lung cancer patients were treated first line by chemotherapy with bevacizumab+ carboplatin + paclitaxel; 5 others were treated second line or third line by erlotinib.
Results: Overall response was either better or comparable to literature data in both groups. 3 cases of partial response were reported. No severe adverse reaction noted. Financial problems was an important factor in the start and continuation of this kind of treatment.
Conclusion: Targeted therapy is feasible, rather safe and of good efficacy. It might provide a better perspective for patients with advanced stage non small cell lung cancer.
ĐẶT VẤN ĐỀ
Ung thư phổi là nguyên nhân tử vong do ung thư hàng đầu ở nam và nữ trên thế giới gây ra khoảng 1,2 triệu ca tử vong hàng năm(9). Ở Việt Nam, bệnh có suất độ chuẩn theo tuổi cao nhất tại Hà nội, nhưng lại đứng hàng thứ hai sau ung thư gan tại TP Hồ Chí Minh(14,23). Tử vong cao do ung thư phổi một phần do bệnh nhân thường đến trễ: có đến khoảng 80% bệnh nhân ung thư phổi được phát hiện bệnh ở giai đoạn tiến xa (IIIB và IV)(1,13). Trong hai thập kỷ 80-90, hóa trị là phương tiện trị liệu chính duy nhất giúp xoa dịu cho những bệnh nhân ở giai đoạn trễ như vậy 24. Hóa trị giúp kéo dài thời gian sống thêm từ khoảng 6 tháng lên đến 8 tháng và tăng tỷ lệ bệnh nhân sống sau một năm lên gần gấp 2 lần so không điều trị ở nhóm bệnh nhân này. Mặc dầu đã có nhiều nỗ lực tìm kiếm các hóa trị mới nhưng trong hơn 20 năm qua không có sự cải thiện kết quả điều trị ngọan mục nào được ghi nhận(12,16). Chỉ mới vài năm gần đây, các liệu pháp ngắm trúng đích đã mang lại làn gió mới trong việc trị liệu ung thư phổi không tế bào nhỏ(16).
Lần đầu tiên sau hơn 20 năm người ta mới phát hiện được một phương tiện trị liệu làm gia tăng có ý nghĩa thời gian sống thêm của bệnh nhân ung thư phổi giai đoạn tiến xa từ 8 tháng lên đến 10 tháng là bevacizumab(19). Bevacizumab là kháng thể đơn dòng gắn vào VEGF (vascular endothelial growth factor: yếu tố tăng trưởng nội mạc mạch máu) ngăn cản sự họat hóa các thụ thể tyrosine kinase thông qua VEGF thiết yếu cho quá trình tân tạo mạch máu(8). Tuy chỉ có một hoạt tính hạn chế khi sử dụng đơn trị liệu, nhưng phối hợp với hóa trị thuốc đem lại hiệu quả lâm sàng quan trọng(2). Cơ sở của thành tựu này là sự quá thể hiện yếu tố tăng trưởng nội mạc mách máu (VEGF) và các thụ thể của nó VEGFR1 và 2 trong ung thư phổi không tế bào nhỏ. Bên cạnh đó, một đích khác mà việc ứng dụng đã được chứng minh có hiệu quả lâm sàng là thụ thể yếu tố tăng trưởng biểu mô (EGFR: epidermal growth factor receptor)(2). Trong một số bướu đặc như ở phổi, EGFR cũng có thể quá thể hiện và/hoặc đột biến(6). Erlotinib, một tiểu phần tử ức chế thụ thể EGFR gây ức chế cạnh tranh gắn kết với ATP giúp kéo dài thời gian sống thêm khỏang 2 tháng ở những bệnh nhân đã thất bại hóa trị. Chủng tộc Á châu (gồm cả Việt Nam) lại nhiều khả năng đáp ứng thuốc hơn so với các chủng tộc khác(7). Bevacizumab (biệt dược Avastin) và erlotinib (thuốc kháng thụ thể tăng trưởng biểu mô biệt dược Tarceva) chỉ vừa mới hiện diện ở Việt Nam.
Tại hội thảo Ung thư châu Á Thái bình dương 2008 tại Tp Hồ Chí Minh, Vũ Văn Vũ đã trình bày một trường hợp sử dụng bevacizumab với kết quả bệnh ổn định. Chưa có báo cáo viết nào tại Việt Nam về các phương tiện mới này. Chúng tôi báo cáo kinh nghiệm bước đầu sử dụng thành công trị liệu nhắm trúng đích tại khoa Phổi lầu 8B1P Bv Chợ Rẫy nhằm đánh giá về tính khả thi, tính an tòan, hiệu quả của phương pháp điều trị vừa mới được áp dụng tại khoa.
PHƯƠNG PHÁP NGHIÊN CỨU
Can thiệp, tiền cứu, mở thực hiện trên các bệnh nhân ung thư phổi không tế bào nhỏ giai đoạn tiến xa (IIIB và IV) được điều trị bằng bevacizumab hoặc erlotinib tại khoa Phổi Bv Chợ rẫy từ 12/2007 đến 9/2008.
Tất cả bệnh nhân trên 18 tuổi và dưới 75 tuổi tự nguyện tham gia nghiên cứu, được chẩn đoán xác định với kết quả giải phẫu bệnh ung thư phổi không tế bào nhỏ; giai đọan IIIB hoặc IV theo phân loại TNM của WHO 1997 (đánh giá mức độ lan rộng u bằng X quang ngực, CT scan ngực, nội soi phế quản, siêu âm bụng, CT scan sọ và xạ hình xương) không có suy gan, suy thận nặng, suy hô hấp tiến triển, nhiễm trùng chưa kiểm sóat, có thai(17).
Riêng với bevacizumab chúng tôi không lựa chọn các bệnh nhân có GPB là carcinôm tế bào gai, có ho ra máu (>2,5ml máu), chỉ số họat động cơ thể WHO từ 2 trở lên, đang dùng kháng đông hoặc aspirin, mới vừa phẫu thuật, thời gian sống thêm dự trù <3 tháng, đã từng hóa xạ trị, neutrophil < 500/mm3, Hb < 9 g/dL, tiểu cầu < 100,000/mm3, bilirubin> 2.0 mg/dL, AST hoặc ALT >5 lần so với giới hạn trên của bình thường ở người có di căn gan và 2,5 lần so với giới hạn trên của bình thường ở người không di căn; creatinine huyết thanh >1.8 mg/dL, vết thương chưa lành, phẫu thuật lớn trong vòng 4 tuần, sinh thiết dưới 1 tuần, tiền sử chấn thương, dự trù sắp phẫu thuật, lóet DDTT, gãy xương, bệnh tim mạch nặng (tăng huyết áp không kiểm sóat, nhồi máu cơ tim trong vòng 6 tháng, đau thắt ngực không ổn định, suy tim NYHA > 2, lọan nhịp tim nặng) bệnh mạch máu ngọai biên nặng, di căn não, có kèm ung thư khác.
Phác đồ sử dụng(11): Bệnh nhân được dùng 6 chu kỳ carboplatin/paclitaxel. Paclitaxel (175 mg/m) được truyền trong 3 giờ mỗi 3 tuần. Carboplatin tính theo AUC5 với công thức của Calvert. Độ lọc cầu thận (GFR) ước tính bằng công thức của Crockoft. Giảm liều nếu giảm neutrophil kèm sốt hoặc neutrophil < 1000/mm3 trong 5 ngày, chảy máu nghiêm trọng > độ 2, nôn và buồn nôn độ 3 không kiểm sóat được bằng chống nôn, bằng chứng của độc tính trên gan (AST> 5 giới hạn trên của bình thường (GHTBT), hoặc bilirubin> 3 GHTBT), tim mạch (lọan nhịp có triệu chứng, đau thắt ngực, tụt huyết áp <90/60mmHg hoặc phải bù dịch), thần kinh độ 2 trở lên hoặc các độc tính độ 3 hoặc 4 khác. Bevacizumab được truyền đầu tiên là 90 phút, nếu dung nạp tốt những lần sau có thể truyền 30 đến 60 phút. Bệnh nhân không tiến triển sẽ được dùng bevacizumab tiếp cho đến chu kỳ 18.
Hóa trị được thực hiện nội trú, trong một khu cách ly riêng. Giữa các lần vô thuốc trong cùng một đợt hóa trị, các bệnh nhân có thể được điều trị ngoại trú. Trong quá trình điều trị, các bệnh nhân được khám và đánh giá trước mỗi lần hoá trị bao gồm: tổng trạng chung, tình trạng nhiễm trùng, tình trạng các biến chứng nếu có, công thức máu, chức năng gan thận (tính clearance creatinine theo Crockoft), X quang phổi. Hoá trị sẽ được ngưng lại nếu có bằng chứng bệnh tiến triển rõ ràng. Lượng giá kết quả điều trị được thực hiện sau mỗi 3 chu kỳ với CT scan lồng ngực và/hoặc CT sọ, siêu âm bụng. Các thay đổi sau hoá trị được lượng giá theo WHO: đáp ứng hoàn toàn, đáp ứng một phần, bệnh không đổi/ổn định và tiến triển. Sau mỗi lần lượng giá, bệnh nhân sẽ được xem xét lại hiệu quả điều trị và quyết định hoá trị tiếp hay thay đổi phương thức điều trị phụ thuộc vào bệnh cảnh cụ thể. Sau mỗi lần hoá trị, bệnh nhân được theo dõi sát công thức máu N 10 và N 15. Kết quả được báo cho bác sĩ điều trị và tùy kết quả mà bệnh nhân được chỉ định theo dõi sát nhiệt độ tại nhà hay nhập viện trong trường hợp có tiệt lạp bạch cầu kèm sốt hay giảm tiểu cầu nghiêm trọng (dưới 20 000/mm3 hay giảm TC có kèm xuất huyết). Các trường hợp tiệt lạp bạch cầu được điều trị kháng sinh toàn thân, phối hợp, phổ rộng, tĩnh mạch liều cao bằng imipenem/cilastatin (TIENAM) 0,5g 1 lọ x 4 TM; ciprofloxacine 0,2g 100ml 2 lọ x 3 TTM.
Riêng với erlotinib chúng tôi có thể lựa chọn các bệnh nhân có chỉ số họat động cơ thể WHO 0-3, đã hóa trị 1-2 dòng và nghỉ hóa trị ít nhất 21 ngày, không có di căn não chưa kiểm sóat, không có ung thư khác, không bệnh tim mạch nặng trong vòng 1 năm qua, không lọan nhịp nặng đang phải dùng thuốc, không bệnh đường tiêu hóa hoặc mắt nghiêm trọng. Thuốc dùng đường uống, cách xa bữa ăn, viên 150mg/ngày(21). Các bệnh nhân được theo dõi ngoai trú. Thuốc được sử dụng đến khi có bằng chứng bệnh tiến triển trên lâm sàng.
Các bệnh nhân được điều trị nâng đỡ theo chuẩn thông thường như truyền máu, tiểu cầu, chống ói. Chúng tôi không sử dụng thuốc GMCSF thường quy cho các trường hợp giảm bạch cầu sau hoá trị không kèm sốt mà thông thường có khả năng tự hồi phục. Theo dõi và phân độ nặng các tác dụng phụ theo CTCAE v3.0 (common terminology criteria for adverse event V.3.0).
KẾT QUẢ
Bevacizumab phối hợp với carboplatin và paclitaxel trong hóa trị bước một
Bệnh nhân Nguyễn văn L. Nam 74 tuổi. Đã ngưng hút thuốc. Karnofsky PS 90. Bệnh cảnh lâm sàng ho, không kèm ho máu. X quang phổi U đỉnh phổi trái (T3). Nội soi có khối sùi thùy trên phế quản T, kết quả sinh thiết phát hiện carcinôm phế quản tế bào tuyến. CT scan hạch rốn phổi đối bên (N3). Nốt phổi phải nghĩ do di căn thùy giữa phổi P và xạ hình xương nghi di căn xương sườn 1 cung trước P (M1). Không di căn não. Khởi đầu điều trị tháng 4/2008 đến 9/2008 gồm đủ 6 chu kỳ. Đánh giá sau hóa trị 3 tháng bằng CT scan ngực, bụng và sọ não; xạ hình xương, nội soi phế quản sinh thiết: đáp ứng một phần. Đánh giá sau hóa trị 6 tháng bằng CT scan ngực, bụng và sọ não; xạ hình xương, nội soi phế quản sinh thiết: đáp ứng một phần (mất thương tổn xương sườn, kích thước u phổi trên CT scan giảm > 50% đường kính). Bệnh nhân đang tiếp tục điều trị theo phác đồ với bevacizumab mỗi 3 tuần. Tác dụng phụ: chảy máu mũi (độ 2), giảm bạch cầu (độ 3), buồn nôn nhẹ (độ 1), tiểu nhiều (độ 1), rụng tóc (độ 1). Bệnh nhân có sốt 1 lần liên quan nhiễm trùng tiểu trên trên cơ địa sỏi thận, không kèm giảm bạch cầu.
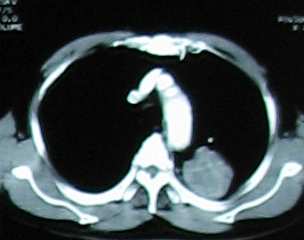
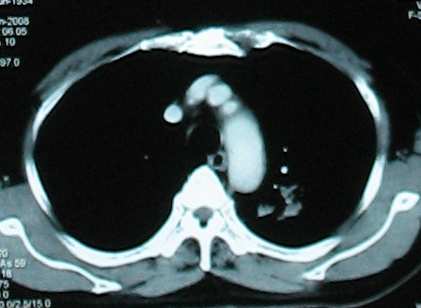
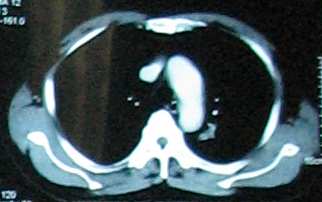
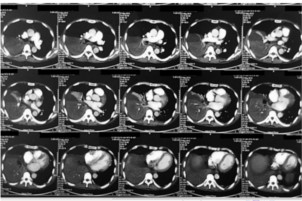
Hình 1: Bướu nguyên phát khi chưa điều trị, sau 3 tháng và sau 6 tháng.
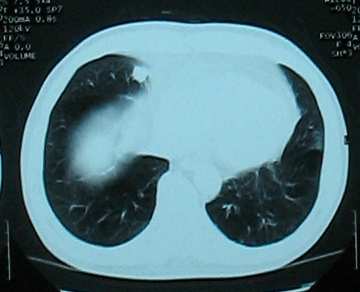

Hình 2: Nốt nhỏ di căn thùy giữa P chưa điều trị và sau 3 tháng.
Erlotinib đơn trị liệu dòng 2 hoặc 3 trong điều trị bệnh nhân ung thư phổi giai đọan tiến xa.
Bảng 1: Đặc điểm lâm sàng các bệnh nhân sử dụng erlotinib
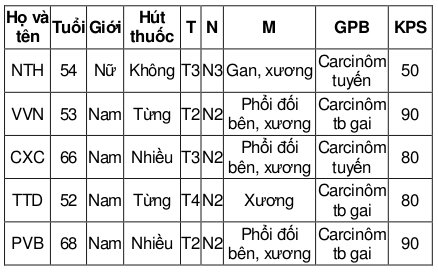
Có 5 bệnh nhân phù hợp chuẩn được chọn lọc (ít nhất đã 1 lần hóa trị) vào nghiên cứu (bảng 1 và 2). Các dữ liệu cơ bản được trình bày trong bảng 1 và các điều trị bệnh nhân đã từng trải qua trong bảng 2.
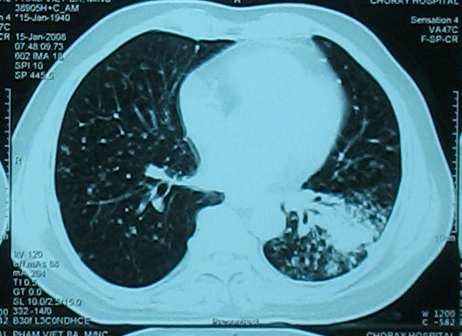
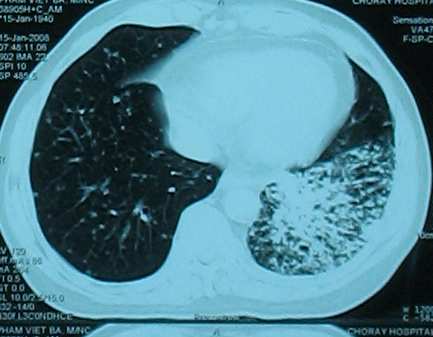
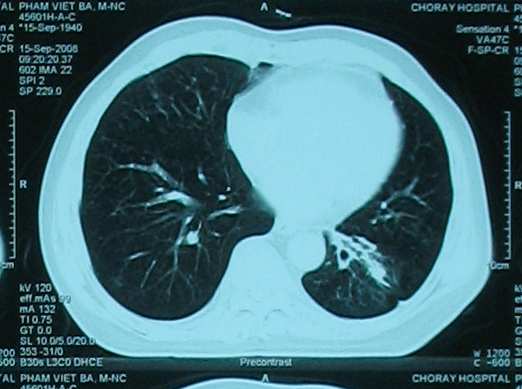
Hình 3: Bệnh nhân PVB với đáp ứng một phần
Bệnh nhân NTH khi chẩn đóan ở giai đọan IIIB, hoá trị 3 chu kỳ carboplatin + vinorelbine bệnh tiến triển với di căn xương. Bệnh nhân được điều trị tiếp bằng erlotinib trong 3 tháng, ghi nhận bệnh tiến triển. Bệnh nhân được ngưng thuốc điều trị triệu chứng và tử vong sau 5 tháng theo dõi.
Bệnh nhân VVN đã phẫu thuật, xạ trị kèm hóa trị hậu phẫu. Bệnh tái phát di căn xương sau ngưng hóa trị 3 tháng. Điều trị dòng 2 bằng docetaxel bệnh ổn định nhưng bệnh nhân bị tác dụng phụ dị ứng thuốc nặng phải ngưng phác đồ điều trị. Bệnh nhân tiến hành điều trị dòng 3 với erlotinib với tổn thương di căn phổi 2 bên và di căn xương. Qua 8 tháng điều trị erlotinib, bệnh giảm ho, mất hòan tòan thương tổn chủ mô phổi hai bên, tổn thương di căn xương (unmeasurable lesion) ổn định được phân lọai bệnh đáp ứng một phần.
Bệnh nhân PVB chẩn đóan ban đầu carcinôm tế bào gai giai đoạn IV di căn phổi đối bên, hóa trị 6 chu kỳ bệnh không đổi (no change or stable disease). Sau 3 tháng, bệnh tiến triển trở lại, bệnh nhân được điều trị 3 chu kỳ docetaxel dòng 2, bệnh được lượng giá là tiến triển với di căn não mới xuất hiện. Xạ trị toàn bộ não giúp kiểm sóat thương tổn di căn. Bệnh nhân dùng erlotinib được 4 tháng. Sau 1 tháng mất tòan bộ di căn phổi, giảm > 50% tích các đường kính của u nguyên phát. Kết quả đáp ứng một phần được xác nhận ở tháng thứ 2. Ở tháng thứ 3, xạ hình xương phát hiện sự rõ hóa các thương tổn di căn xương.
Bệnh nhân TTD đã phẫu thuật và hóa trị hậu phẫu 2 lần (cơ sở khác). Bệnh tái phát sau 1 năm điều trị, bệnh nhân dùng erlotinib được 2 tháng thì lâm sàng cảm thấy ho máu có tần số nhiều hơn trước tuy vẫn lượng ít, giảm tốc độ sụt cân bớt nhẹ ho và khó thở. Mặc dầu trên hình ảnh học bệnh không đổi (no change or stable disease) nhưng do ho máu làm bệnh nhân lo lắng nhiều bệnh nhân lại cảm thấy mệt mỏi (fatigue) và tài chính không cho phép bệnh nhân xin dừng thuốc, rút lui khỏi nghiên cứu. Các trường hợp bệnh nghi ngờ tiến triển trên lâm sàng nhưng hình ảnh học bệnh ổn định thường đòi hỏi kiểm tra hình ảnh học nhiều lần sau đó để xác nhận sự tiến triển nếu có trên lâm sàng. Bệnh nhân này hiện đã được chuyển sang một bước điều trị khác nên không đánh giá được.
Bệnh nhân CXC ở giai đoạn IV đã hóa trị 6 chu kỳ, bệnh đáp ứng một phần sau 3 chu kỳ nhưng chỉ đạt ổn định ở cuối đợt điều trị. Bệnh tiến triển sau 6 tháng bệnh nhân được sử dụng erlotinib 2,5 tháng thì hình ảnh học bệnh không đổi (no change or stable disease) nhưng do tác dụng phụ ăn kém, nổi mẫn da và niêm mạc miệng đau rát làm bệnh nhân lo lắng nhiều và tài chính không cho phép bệnh nhân xin dừng thuốc, rút lui khỏi nghiên cứu.
Bảng 2: Điều trị và kết quả điều trị các bệnh nhân sử dụng erlotinib
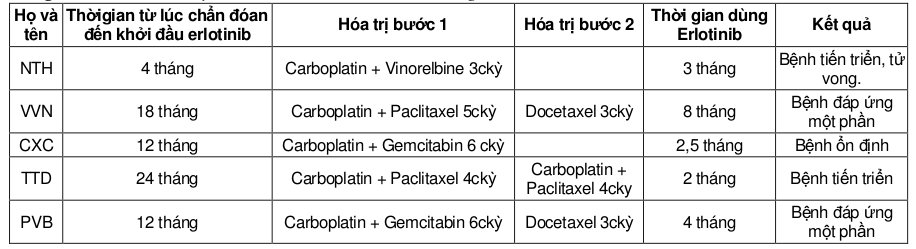
Tóm lại về đáp ứng, có 2 bệnh nhân đáp ứng khá ngọan mục với việc mất tòan bộ hình ảnh di căn phổi dạng nốt đầy 2 phổi và VVN và PVB, đáp ứng chung (ovrall response) được tính là 2/5 trường hợp. Cả hai trường hợp này đều là tế bào gai. Về kết quả sống thêm, hiện tai trung bình thời gian sống thêm là 5,4 tháng. Chỉ mới 1 bệnh nhân tử vong nên chưa tính được trung vị.
Về tác dụng phụ của thuốc, nổi ban da gặp trên tất cả bệnh nhân, chỉ có bệnh nhân CXC là nổi ban da (rash, acne) độ 2, còn tất cả bệnh nhân khác độ 1. Bệnh nhân CXC mô tả viêm niêm mạc miệng (mucositis/stomatitis) độ I (khám lâm sàng) với hồng ban miệng nhưng về chức năng độ 2 do có ảnh hưởng ăn uống. Bệnh nhân này có thể được giảm liều và tiếp tục điều trị nhưng như trên đã trình bày do vấn đề tài chính bệnh nhân quyết định ngưng trị.
Có 2 bệnh nhân mô tả phì đại/sừng hóa tại khóe móng, mạn tính, không gây tác động nghiêm trọng đến sức khỏe, không biến chứng nhiễm trùng nhưng là một vấn đề phiền toái nếu bệnh nhân cào gỡ, có thể gây loét rỉ dịch (phân lọai dermatology/other) độ 1 (nhẹ). Săn sóc tại chỗ loét này bằng thuốc sát khuẩn tại chỗ kiểm sóat tốt vấn đề. Không bệnh nhân nào có phản ứng tăng men gan được kể là viêm gan quan trọng. Bệnh nhân VVN có tăng AST, ALT đáng kể (độ 2) nhưng không kèm tăng các men khác như GGT, phosphates kiềm, bilirubine; qua quá trình theo dõi do bệnh nhân đáp ứng ngọan mục nên có sự gia tăng phóng thích men do hủy mô bướu. Tiêu chảy gặp trên 1 bệnh nhâc mức độ nhẹ, độ I (PVB) đáp ứng với loperamide. Có 2 bệnh nhân mô tả mệt mỏi (fatigue) một độ 1 (CXC) và một độ 2 (TTD). Một bệnh nhân mô tả chán ăn (anorexia) độ 2 (CXC).
BÀN LUẬN
Dân số nghiên cứu Bệnh nhân Nguyễn văn L. là một bệnh nhân thích ứng hầu hết những tiêu chí lựa chọn khắc khe để dùng bevacizumab. Mặc dầu là một phương tiện trị liệu thật sự có hiệu quả, nhưng thuốc cũng có không ít tác dụng phụ gây tử vong khiến phải chọn lựa bệnh nhân kỹ càng mới đảm bảo bảo tồn được hiệu quả điều trị. Bệnh nhân chúng tôi có tuổi 74, là một chống chỉ định tương đối. Trong những phân tích dưới nhóm lớn tuổi, thậm chí người ta còn thấy rằng bevacizumab không mang lại nhiều lợi ích cho nhóm bệnh nhân lớn tuổi. Tuy vậy bệnh nhân chúng tôi cho tới nay, đáp ứng tốt, tác dụng phụ chấp nhận được, một phần do thể trạng tốt, KPS cao tương tự những người dưới 70 tuổi.
Tất thảy bệnh nhân sử dụng erlotinib trong nghiên cứu này là người Việt, chủng tộc Á châu. Vì vậy ít nhất các bệnh nhân có 1 yếu tố tiên lượng tốt khi sử dụng erlotinib (1 yếu tố tiên lượng trên 3 bn, 2 trên 1 bệnh nhân và 3 trên 1 bn). Những yếu tố tiên lượng đáp ứng tốt khác được nhắc đến trong y văn là nữ, hòan tòan không hút thuốc lá, carcinôm tuyến. Chúng tôi không có điều kiện xác định tình trạng thụ thể EGFR trên các bệnh nhân nghiên cứu. Tuổi trung bình của 5 bệnh nhân 54,8; nam 80%. Thời gian từ lúc chẩn đóan đến khởi đầu điều trị erlotinib là 14 tháng. 100% bệnh nhân từng sử dụng nhóm platin. 40% từng phẫu thuật, 40% từng xạ trị, 60% đã hóa trị 2 bước.
Tính khả thi
Cũng như một nghiên cứu báo cáo tình hình điều trị ung thư phổi của chúng tôi cách đây vài năm, tỷ lệ bệnh nhân được điều trị hóa trị trên tổng số bệnh nhân có giải phẫu bệnh ung thư có tăng chiếm khỏang 50% (so với trước đó là 38%). Các bệnh nhân không điều trị hóa trị là vì bệnh quá tiến triển, không có bảo hiểm y tế hoặc lý do tài chính khác, không tin tưởng hóa trị, sợ tác dụng phụ hóa trị, muốn điều trị thuốc Nam, chỉ mong muốn điều trị nâng đỡ…
Trong cùng khỏang thời gian nghiên cứu 9 tháng, chúng tôi có 20 bệnh nhân ung thư phổi không tế bào nhỏ giai đọan tiến xa tiến hành điều trị bước 1. Số lượng bệnh nhân chống chỉ định sử dụng bevacizumab vì bệnh thuyên tắc huyết khối là 2, nhồi máu cơ tim phải dùng clopidrogel và aspirin liên tục là 1, di căn não là 2, ho ra máu là 1, giải phẫu bệnh tế bào gai là 2. Phần lớn (12/20) các bệnh nhân không tham gia điều trị bước 1 với bevacizumab là vì lý do tài chính hơn là lý do y tế. Mới đây chúng tôi có một bệnh nhân nữ tham gia điều trị bevacizumab với phác đồ bevacizumab 7,5mg/kg + cisplatine + gemcitabin mới được 2 chu kỳ. Chúng tôi xin phép được cập nhập kết quả trong các báo cáo sắp tới. Ở các nghiên cứu ngòai nước chỉ khoảng 20% bệnh nhân ung thư phổi không tế bào nhỏ có thể điều trị bằng bevacizumab.
Gánh nặng tài chính cũng là nguyên nhân góp phần dẫn đến ngưng trị erlotinib ở 2 bệnh nhân trong nghiên cứu. Do thuốc có thể chỉ định cả ở những bệnh nhân có PS của WHO từ 0 đến 3, các bệnh nhân bệnh tiến triển sau hóa trị không tham gia điều trị erlotinib (7/12) đều vì lý do tài chính. Một số lựa chọn docetaxel bước 2 (2/12 bn), một số chỉ điều trị nâng đỡ.
Có thể nói mặc dầu giúp kéo dài thời gian sống thêm, các thuốc liệu pháp nhắm trúng đích quá đắt không thể chi trả bởi đa số bệnh nhân và vì vậy ít khả thi.
Tính hiệu quả
Về đáp ứng khách quan, bệnh nhân Nguyễn văn L có đáp ứng một phần. Kết quả này hết sức khích lệ ở bệnh nhân đầu tiên của chúng tôi. Tỷ lệ đáp ứng chung (overall survival) trên các bệnh nhân điều trị bevacizumab + carboplatin + paclitaxel là 35%. Đáp ứng chủ quan rất tốt với bệnh nhân Nguyển văn L. với không còn ho, đau ngực hoặc khó thở. Trong ECOG 4599, thời gian sống thêm trung vị của nhóm sử dụng bevacixumab + carboplatin + paclitaxel là 12,3 tháng so với nhóm carboplatin + paclitaxel là 10,3 tháng. Chúng tôi sẽ cố gắng báo cáo kết quả này trong những nghiên cứu sắp tới. Các kết quả này tuy tốt nhưng còn sơ khởi và rất khó so sánh với những nghiên cứu trong và ngòai nước trước đây. Hiện nhìn chung có rất ít bệnh nhân được sử dụng bevacizumab tại Tp HCM (1 ở Phạm Ngọc Thạch, 2 ở Chợ rẫy và ít nhất 1 tại Ung Bướu).
Về đáp ứng khách quan, tỷ lệ đáp ứng chung trên nhóm erlotinib chúng tôi là 40%. Tỷ lệ đáp ứng trên các nghiên cứu cỡ mẫu lớn khác là 912%. Chưa có nghiên cứu nào thực hiện chỉ trên nhóm bệnh nhân châu Á. Tỷ lệ đáp ứng ở dưới nhóm châu Á được báo cáo là 18,9-27%. Như vậy tỷ lệ đáp ứng chúng tôi hơi tốt hơn các tác giả khác có lẽ do tuổi thấp hơn, thời gian từ chẩn đóan đến lúc điều trị erlotinib sớm hơn. Đáp ứng chủ quan rất tốt ở nhóm erlotinib (2/5 bn) với sự giảm ho (1/5), giảm khó thở (1/5), giảm đau (1/5). Các bệnh nhân khác mô tả sự ổn định triệu chứng và trên 1/5 bệnh nhân (NTH) tiến triển xấu của triệu chứng chủ quan. Thời gian sống thêm trung vị ở nhóm có điều trị erlotinib là 6,7 tháng so với 4,7 tháng ở nhóm không điều trị (BR21). Chúng tôi chưa có kết quả trung vị thời gian sống thêm ở nhóm erlotinib. Cho tới này, thời gian sống thêm trung bình là 5,4 tháng, với 1 bệnh nhân tử vong. Một điểm khá thú vị là hai bệnh nhân đáp ứng một phần của chúng tôi đều là tế bào gai và đã hóa trị với docetaxel. Một bệnh nhân có bệnh tiến triển với docetaxel, một bệnh nhân bệnh ổn định với docetaxel sau đó tiến triển lại.
Docetaxel từng được coi là điều trị bước 2 chuẩn, duy nhất cho các bệnh nhân hóa trị bước 1 thất bại đặc biệt khi đã dùng các dẫn chất platin(4). Docetaxel là thuốc đầu tiên so sánh với điều trị nâng đỡ tối ưu kéo dài được thời gian sống thêm (từ 4,6 thành 7 tháng), nhưng lại không chứng minh đươc hiệu quả này khi so với vinorelbine hoặc ifosfamide(20). Pemetrexed là thuốc thứ hai chính thức chứng minh được hiệu quả kéo dài sống thêm khi điều trị bước 2 và có tính an tòan tốt hơn docetaxel nhưng chưa có ở Việt Nam(12). Gefitinib trước đây từng được coi là một chọn lựa, nhưng cuối cùng đã bị loại khỏi danh sách những thuốc được chấp thuận điều trị bước 2. Erlotinib hiện là thuốc mới nhất mang lại hiệu quả sống thêm trên nhóm bệnh nhân này. Đối với các nghiên cứu đa chủng tộc, hiệu quả đặc biệt của erlotinib trên các bệnh nhân chưa từng hút thuốc, chủng tộc Á châu, nữ, carcinôm tuyến là cơ sở giúp lựa chọn bệnh nhân sử dụng erlotinib(15). Khi áp dụng trên các bệnh nhân Việt Nam, đa số chỉ có 1 yếu tố tiên lượng tốt là chủng tộc châu Á, chúng tôi vẫn có những kết quả ngọan mục. Điều này khuyến khích việc mở rộng nghiên cứu này trên những bệnh nhân Việt nam nói riêng và châu Á nói chung(22). Những kết quả khả quan khi sử dụng bevacizumab phối hợp với 1 trong 3 tác nhân được chấp thuận kể trên đem lại nhiều hy vọng cho bệnh nhân ung thư phổi không tế bào nhỏ giai đọan lan tràn.
Tính an toàn
Đa số các tác dụng phụ đều dung nạp được. Chỉ một bệnh nhân phải ngưng trị do tác dụng phụ của thuốc. Tuy nhiên như trên đã trình bày, không có tác dụng phụ mức 3-4 nào được ghi nhận. Tác dụng phụ cộng thêm yếu tố tài chính mới là nguyên nhân ngưng thuốc của bệnh nhân này.
Bệnh nhân điều trị bevacizumab của chúng tôi như trên đã mô tả thể hiện biến chứng xuất huyết (ở đường hô hấp trên) kinh điển của nhómthuốc tác động trên thụ thể VEGF. Xuất huyết tiêu hóa, ho máu là chống chỉ định tuyệt đối cho việc tiếp tục thuốc. Bệnh nhân đang được điều trị bằng thuốc huyết áp và không có tác dụng phụ tăng huyết áp thêm được ghi nhận. Các tác dụng phụ khác đều chấp nhận được. Tỷ lệ các biến chứng độ 3-4 hoặc hơn được mô tả trong y văn là giảm bạch cầu trung tính 25%, giảm bạch cầu kèm sốt 5,2%, xuất huyết não 0,7%, chảy máu mũi 0,7%, ho máu 1,9%, ói máu 0,5%, tiêu phân đen 0,9%, giảm tiểu cầu 1,6%, tăng huyết áp 5,6%, đạm niệu 4,2%, mệt mỏi 5,1%, khó thở 5,6%. Tử vong do giảm bạch cầu kèm sốt 1,2%, do ho máu 1,2% và ói máu 0,5%. Mặc dầu các biến chứng trong nhóm nghiên cứu ECOG 4599 thường gặp nhất trong 3 chu kỳ đầu nhưng ở bệnh nhân chúng tôi, xuất huyết mũi xảy ra sau chu kỳ thứ 6(18).
So với y văn, tác dụng phụ trên nhóm bệnh nhân sử dụng erlotinib chúng tôi là tương tự. Nổi ban da 76%, chán ăn 69%, buồn nôn 40%, ói 25%, viêm miệng 19%, tiêu chảy 55%, mất nước 7%, mắt 28%, mệt mỏi 79%, nhiễm trùng 3%, xơ phổi 3%, viêm phổi 3%. Do số lượng bệnh nhân và thời gian theo dõi còn ít không có bệnh nhân nào có viêm phổi (pneumonitis) hoặc độc tính phổi được báo cáo như các nghiên cứu ngòai nước. Các tác dụng trên phổi này thường được phát hiện trên các bệnh nhân Nhật. Tác dụng phụ của erlotinib vì vậy là khác biệt với các hóa trị khác chỉ định điều trị ở dòng 2, đặc biệt không ảnh hưởng huyết học ví dụ giảm bạch cầu. Đây là một trong những cơ sở lựa chọn erlotinib để điều trị dòng 2.
Cơ chế tác động
Khác với hóa trị ngăn chặn sự phát triển của tế bào ung thư bằng cách tác động không đặc hiệu chủ yếu vào quá trình phân chia tế bào, các liệu pháp nhắm trúng đích thường lựa chọn một số đích đặc hiệu mà hầu hết liên quan đến các men tyrosine kynase. Các men tyrosine kinase chuyển phosphat từ ATP tới các gốc tyrosine trong các polypeptide. Có trên 90 gen mã hóa tyrosine kynase giúp thực hiện những chức năng điều hòa quan trọng của tế bào như tăng trưởng, sống còn, biệt hóa, thực hiện chức năng và di chuyển. Các tyrosine kynase được họat hóa bởi các thụ thể bề mặt tế bào. Một trong những nhóm thụ thể bề mặt tế bào kiểm sóat quá trình tăng trưởng, chết được lập trình, tân tạo mạch máu, dính và di chuyển là những thụ thể yếu tố tăng trưởng biểu mô 1 (EGFR epidermal growth factor receptor còn được gọi là HER-1) và những thụ thể yếu tố tăng trưởng biểu mô 2 (EGFR-2 còn được gọi là HER-2). Có sự họat hóa bất thường các tyrosine kynase trong ung thư theo nhiều cơ chế khác nhau như tự động phosphoryl hóa do tyrosine kynase bị hòa lẫn vào một protein đối tác (bạch cầu mãn dòng tủy), mất điều hòa tyrosin kynase do đột biến thụ thê của tyrosine kynase (bạch cầu cấp dòng tủy) hoặc thụ thể EGFR, quá biểu hiện thụ thể HER-2 (ung thư vú). Chính vì vậy, việc ức chế các thụ thể này, ngăn chận họat hóa bất thường các tyrosine kinase ở các tế bào bướu là cơ sở cho liệu pháp điều trị mới này.
Giới hạn của nghiên cứu
Nghiên cứu chỉ thể hiện kinh nghiện điều trị bước đầu với số lượng bệnh nhân còn hạn chế.
KẾT LUẬN
Ung thư phổi không tế bào nhỏ giai đoạn tiến xa là một bệnh lý có tiên lượng xấu nhưng từ khi có hóa trị thời gian sống còn đã được kéo dài đáng kể. Việc ứng dụng liệu pháp nhắm trúng đích đã mang lại những thay đổi lớn trong điều trị: kéo dài hơn nữa thờigian sống thêm với mức tác dụng phụ chấp nhận được. Kết quả này chỉ đạt được với việc chọn lựa bệnh nhân thật kỹ càng vì thuốc cũng có thể gây những tác dụng phụ nghiêm trọng có thể dẫn đến tử vong ví dụ như khi sử dụng bevacizumab. Tác dụng phụ ít và kiểu tác dụng phụ khác biệt với các hóa trị giúp erlotinib có thể mở rộng chỉ định điều trị cho ngay cả những bệnh nhân có chỉ số họat động thấp (WHO 0-3). Vấn đề tài chính vẫn là rào cản rất lớn cho quá trình điều trị bất kể đã có hỗ trợ từ phía bảo hiểm y tế. Chính vì vậy, có thể nói liệu pháp nhắm trúng đích đã mở ra một viễn cảnh tươi sáng hơn cho bệnh nhân ung thư phổi không tế bào nhỏ giai đọan tiến xa.
Lê Thượng Vũ
Y Hoc TP. Ho Chi Minh * Vol. 13 - Supplement of No 1 - 2009: 98 – 107
Hình ảnh: Image courtesy of renjith krishnan at FreeDigitalPhotos.net
TÀI LIỆU THAM KHẢO
1. Âu Nguyệt Diệu, Nguyễn Đình Tuấn, Nguyễn Sào Trung, Nguyễn Văn Thành, Nguyễn Văn Thái, Nguyễn Quốc Dũng, Hòang thị Thanh Phương, Lê Văn Xuận. Đặc điểm giãi phẫu bệnh – lâm sàng của ung thư phổi nguyên phát. Y học TP Hồ Chí Minh, phụ bản cuyên đề ung bướu học, tập 2 số 3. 1999.
2. Cohen MH., Gootenberg J, Keegan P and Pazdur R. FDA Drug Approval Summary: Bevacizumab (Avastin®) Plus Carboplatin and Paclitaxel as First-Line Treatment of Advanced/Metastatic Recurrent Nonsquamous Non-Small Cell Lung Cancer Oncologist 2007;12;713-718
3.de Filippo M, Grossi F. Clinical Evidence for Second- and Third-Line Treatment Options in Advanced Non-Small Cell Lung Cancer. The Oncologist 2008;13(suppl 1):14–20
4. Fortunato C, and Tortora G, EGFR Antagonists in Cancer Treatment. N Engl J Med 2008;358:1160-74
5. Fossella FV., DeVore R, Kerr RN., Crawford J, Natale RR., Dunphy F, Kalman L, Miller V, Lee JS, Moore M, Gandara D, Karp D, Vokes E, Kris M, Kim Y, Gamza F, Hammershaimb L, and the TAX 320 Non–Small-Cell Lung Cancer Study Group. Randomized Phase III Trial of Docetaxel Versus Vinorelbine or Ifosfamide in Patients With Advanced Non– Small-Cell Lung Cancer Previously Treated With PlatinumContaining Chemotherapy Regimens. J Clin Oncol 18:23542362
6. Gatzemeier U, Pluzanska A, Szczesna A, Kaukel E, Roubec J, De Rosa F, Milanowski A, Karnicka-Mlodkowski H, Pesek M, Serwatowski P, Ramlau R, Janaskova T, Vansteenkiste J, Strausz J, Manikhas GM, and Von Pawel J. Phase III Study of Erlotinib in Combination With Cisplatin and Gemcitabine in Advanced Non–Small-Cell Lung Cancer: The Tarceva Lung Cancer Investigation Trial. J Clin Oncol 25:1545-1552
7. Giuseppe G, MG Ruiz, Le Chevalier T, Thatcher N, Smit E, Rodriguez JA, PasiJanne, D Oulid-Aissa, Soria JC. Erlotinib for Frontline Treatment of Advanced Non Small Cell Lung Cancer: a Phase II Study. Clin Cancer Res 2006; 12(20) 6049
8. Giuseppe G. The Potential of AntiangiogenicTherapy in Non Small Cell Lung Cancer. Clin Cancer Res2007;13(7) 1961
9. Gridelli C, Bareschino MA, Schettino C, Rossi A, Maione P, Ciardiello F. Erlotinib in Non-Small Cell Lung Cancer Treatment: Current Status and Future Development.The Oncologist 2007;12:840–849.
10. Housset B. Cancer pulmonaire. In Abre’ge’ de Pneumologie, Housset B (ed) , Paris, Masson 1999.
11. Johnson DH., Fehrenbacher L, Novotny WF., Herbst RS., Nemunaitis JJ., Jablons DM., Langer CJ., DeVore RF. III, Gaudreault J, Damico LA., Holmgren E, and Kabbinavar F. Randomized Phase II Trial Comparing Bevacizumab Plus Carboplatin and Paclitaxel With Carboplatin and Paclitaxel Alone in Previously Untreated Locally Advanced or Metastatic Non–Small-Cell Lung Cancer. J Clin Oncol 2004 22:2184-2191
12. Lê Thượng Vũ, Nguyễn Xuân Bích Huyên, Trần văn Ngọc, Nguyễn thị Tân Xuân, Đặng Vũ Thông, Đặng thị Kiều Trinh. Kết quả điều trị ung thư phổi bằng hóa chất tại khoa Phổi lầu 8B1P Bv Chợ Rẫy trong hai năm rưỡi (6/2002-11/2004). Y học Tp hồ chí minh 2006 tập 10 Phụ bản của số 1 trang 55
13. Milleron B. Cancer bronchique. Paris, Laboratoires Sandoz, 1995.
14. Nguyễn Chấn Hùng, Nguyễn Mạnh Quốc, Phó Đức Mẫn, Nguyễn Quốc Trực. Kết quả ghi nhận ung thư quần thể tại TP Hồ Chí Minh năm 1997. Y học TP Hồ Chí Minh. Phụ bản chuyên đề ung bườu học tập 2 số 3 1998.
15. Prez-Soler R, Chachoua A, Hammond LA., Rowinsky EK., Huberman M, Karp D, Rigas J, Clark GM., Santabarbara P, and Bonomi P. Determinants of Tumor Response and Survival With Erlotinib in Patients With Non–Small-Cell Lung Cancer. J Clin Oncol 22:3238-3247
16. Pfister DG., Johnson DH., Azzoli CG., Sause W, Smith TJ., Baker S Jr, Olak J, Stover D, Strawn JR., Turrisi AT., and Somerfield MR.. American Society of Clinical Oncology Treatment of Unresectable Non–Small-Cell Lung Cancer Guideline: Update 2003. J Clin Oncol 22:330-353
17. Rubins J, Unger M and Colice GL. Follow-up and Surveillance of the Lung Cancer Patient Following Curative Intent Therapy: ACCP Evidence-Based Clinical Practice Guideline (2nd Edition) Chest 2007;132;355-367 18. 19. 20. 21. 22. 23. 24.
18. Sandler A, Gray R, Perry MC., Brahmer J, Schiller JH., Dowlati A, Lilenbaum R, and Johnson DH., Paclitaxel–Carboplatin Alone or with Bevacizumab for Non–Small-Cell Lung Cancer. N Engl J Med 2006;355:2542-50
19. Sandler A. Bevacizumab in Non Small Cell Lung Cancer. Clin Cancer Res 2007;13(15 Suppl) 4613s
20. Shepherd FA, Dancey J, Ramlau R, Mattson K, Gralla R, O’Rourke M, Levitan N, Gressot L, Vincent M, Burkes R, Coughlin S, Kim Y, and Berille J. Prospective Randomized Trial of Docetaxel Versus Best Supportive Care in Patients With Non–Small-Cell Lung Cancer Previously Treated With Platinum-Based Chemotherapy. J Clin Oncol 18:2095-2103
21. Shepherd FA., Pereira JR, Ciuleanu T, Tan EH, Hirsh V, Thongprasert S, Campos D, Maoleekoonpiroj S, Smylie M, Martins R, van Kooten M, Dediu M, Findlay B, Dongsheng Tu, Johnston D, Bezjak A, Clark G, Santabrbara P, and Seymour L, for the National Cancer Institute of Canada Clinical Trials Group: Erlotinib in Previously Treated Non– Small-Cell Lung Cancer. N Engl J Med 2005;353:123-32
22. Stinchcombe TE., Socinski MA.. Considerations for SecondLine Therapy of Non-Small Cell Lung Cancer. The Oncologist 2008;13(suppl 1):28–36
23. Võ Tuấn. Ung thư phổi nguyên phát: dịch tế học, chẩn đoán và điều trị. Y học TP HCM 2000 Tập 4 phụ bản của số 4 trang 261 Vũ văn Vũ, Đặng Thanh Hồng, Nguyễn Minh Khang, Trần thị Ngọc Mai, Trần Quang Thuận, Nguyễn Mạnh Quốc, Nguyễn Tuần Khôi, Lê thị Nhiều, Võ thị Ngọc Diệp. Hoá trị ung thư phổi nguyên phát tại Trung tâm Ung bướu TP Hồ Chí Minh. Y học TP HCM 2001 Tập 5 phụ bản của số 4 trang 249