- Chi tiết
-
Được đăng: 06 Tháng 5 2020
TS.BS Nguyễn Văn Thành
PCT Hội Phổi Việt Nam
Bài viết này không phải là một bài tổng quan tài liệu. Tác giả không mang các quan điểm cá nhân khi chọn lọc tài liệu. Bài viết được biên soạn với mục tiêu duy nhất là cập nhật thông tin tới người đọc và không mang thông điệp khuyến cáo. Bài viết được biên soạn dựa trên các thông tin, các nghiên cứu mà tác giả có đã được công bố quốc tế có tính cập nhật nhất có thể (xin đọc trong phần các tài liệu đã đọc để biên soạn bên dưới).
1. THÔNG TIN SARS-COV-2
Cuối tháng 12 năm 2019, một số bệnh nhân biểu hiện viêm phổi virus chưa xác định được ghi nhận ở Wuhan (Trung quốc). Giải trình tự gen (sequencing) đã xác định tạm thời với tên gọi là 2019-nCoV (novel coronavirus 2019). Tính đến ngày 26 tháng 1 năm 2020, hơn 2.000 trường hợp nhiễm 2019-nCoV đã được xác nhận. Hầu hết trong số đó liên quan đến những người sống hoặc đến thăm Wuhan, và đường lây truyền từ người sang người đã được xác nhận. Giải trình tự gen đã được thực hiện trên các mẫu bệnh phẩm dịch rửa phế quản-phế nang và phân lập nuôi cấy từ 9 bệnh nhân nhập viện, trong đó 8 bệnh nhân có thăm chợ hải sản Wuhan. Phân tích bộ gen của những trường hợp 2019-nCoV này và so với các coronaviruses khác để tìm nguồn gốc của chủng virus đã được thực hiện bằng cách so sánh mô hình tương đồng các đặc tính kết hợp receptor (receptor-binding properties) của virus. Kết quả 10 bộ giải trình tự gen 2019-nCoV của 9 bệnh nhân trên là đặc biệt giống nhau, biểu hiện bằng trên 99,98% trên kết quả. Đặc biệt, 2019-nCoV có liên quan rất gần (88% trên kết quả) với 2 nhánh virus corona dơi gây hội chứng hô hấp cấp nặng SARS (severe acute respiratory syndrome) là bat-SL-CoVZC45 và bat-SL-CoVZXC21 đã được phát hiện năm
2018 ở Zhoushan (phía đông Trung quốc) nhưng khác hơn SARS-CoV (79% trên kết quả) và MERS-CoV (khoảng 50% trên kết quả). Phân tích nguồn gốc phát sinh cho thấy rằng 2019-nCoV nằm trong phân họ Sarbecovirus thuộc chi Betacoronavirus, với chiều dài nhánh dài gần giống nhất với bat-SL-CoVZC45 và bat-SL-CoVZXC21, khác với SARS-CoV. Đáng chú ý, phân tích mô hình tương đồng cho thấy rằng 2019-nCoV có cấu trúc miền kết hợp thụ thể tương tự với SARS-CoV, mặc dù có sự thay đổi a.amin ở một số phần chính còn lại. Các tác
giả trong nghiên cứu này cho rằng 2019-nCoV đủ khác để nói rằng đây là chủng mới của betacoronavirus lây nhiễm trên người. Mặc dù vậy, các tác giả cũng cho rằng có thể dơi, một loại vật được bán ở chợ Wuhan, là vật chủ ban đầu làm xuất hiện virus gây bệnh trên người. Điều quan trọng là phân tích cấu trúc gen của 2019-nCoV cho thấy virus có thể kết hợp với thụ thể men chuyển angiotensin 2 ở người (ACE 2).
Vào tháng 12/2019, xuất hiện những bệnh nhân viêm phổi người lớn ở bệnh viện Wuhan, một trung tâm kết nối giao thông chính của Trung quốc. Đây là những trường hợp viêm phổi nặng không rõ nguyên nhân. Nhiều trường hợp trong số này có phơi nhiễm ở chợ buôn bán hải sản và động vật sống Huanan. Ngày 7 tháng 1, virus đã được xác định là coronavirus có tương đồng >95% với coronavirus dơi và ở mức độ tương tự >70% với SARSCoV. Mẫu môi trường từ thực phẩm biển từ chợ Huanan cũng cho kết quả xét nghiệm dương tính, biểu thị rằng virus có nguồn gốc từ đó. Số lượng các trường hợp mắc bệnh bắt đầu tăng theo cấp số nhân. Một số trong đó không phơi nhiễm ở chợ động vật, gợi ý khả năng lây nhiễm từ người sang người đã xảy ra. Trường hợp tử vong đầu tiên được báo cáo vào ngày 11 tháng 1 năm 2020. Đợt di chuyển lớn của người Hoa trong thời gian Tết Nguyên đán đã thúc đẩy dịch bệnh. Các trường hợp mắc bệnh khác ở các tỉnh của Trung Quốc và các nước khác (Thái Lan, Nhật Bản và Hàn Quốc) liên tiếp xảy ra nhanh chóng và được ghi nhận là những người đã trở về từ Wuhan. Những trường hợp là nhân viên y tế mắc bệnh cũng đã được ghi nhận vào 20 tháng 1 năm 2020. Những trường hợp nhiễm bệnh ở ngoài Trung quốc đã được ghi nhận và gợi ý khả năng có lây truyền từ người sang người ở các nước này kể cả khi không có triệu chứng. Mặc dù cho rằng dơi là vật chủ gốc của virus nhưng vật truyền bệnh là gì, còn chưa được biết. Có nghi ngờ tê tê và rắn là vật truyền bệnh.
Lần thứ 3 trong nhiều thập niên, coronavirus từ xúc vật gây bệnh sang người. Virus được gọi tạm thời là 2019-nCoV lần đầu phát hiện ở Wuhan (Trung quốc) trên những người có tiếp xúc với chợ hải sản hoặc động vật hoang dã (wet market). Các nghiên cứu đã xác định genome của 2019-nCoV. Kết quả cho thấy 75-80% genome của 2019-nCoV giống với SARS-CoV và thậm chí rất gần với một số coronavirus dơi. Virus có thể nhân lên trong các tế bào đích giống như SARS-CoV và MERS-CoV nhưng đặc biệt, không giống như SARS-CoV hay MERS-CoV, 2019-nCoV có thể phát triển tốt hơn ở các tế bào biểu mô đường thở so với các tế bào nuôi cấy chuẩn. Vẫn còn nhiều điều cần thiết phải biết về tình trạng nhiễm này mà trong đó quan trọng nhất là phạm vi truyền bệnh giữa người với người và bệnh cảnh lâm sàng. Trong quá khứ, sự lây truyền của SARS-CoV và MERS-CoV đã xảy ra trên một mức độ rộng. Mức lây lan rộng của 2019-nCoV cũng tương tự nhưng ở mức độ nào còn chưa được biết. Cả SARS-CoV và MERS-CoV đều gây nhiễm các tế bào biểu mô ở phổi hơn là ở đường hô hấp trên do vậy sự lan truyền chủ yếu xảy từ người bệnh mà không phải là từ người nhiễm có triệu chứng nhẹ hoặc không đặc hiệu. 2019-nCoV cũng sử dụng cùng một loại thụ thể tế bào để xâm nhập giống như SARS-CoV (thụ thể angiotensin-converting enzyme 2, ACE 2) do vậy sự lan truyền được xem là chỉ bắt đầu sau khi đã có dấu hiệu bệnh đường hô hấp dưới. SARS-CoV đột biến sau giai đoạn dịch 2002– 2004 để trở nên kết hợp tốt hơn với các thụ thể tế bào, tối ưu hóa sao chép trong tế bào người và gia tăng độc lực. Khả năng dung nạp được virus dễ xảy ra do coronaviruses có khuynh hướng tạo lỗi sao chép do RNA polymerases, thường xuyên tạo ra các đột biến và tái tổ hợp. Ngược lại với MERS-CoV, virus không tạo ra nhiều đột biến quan trọng để gia tăng gây nhiễm trên người kể từ khi được phát hiện từ 2012. Có nhiều khả năng 2019-nCoV hoạt động giống SARS-CoV hơn và thích nghi với cơ thể chủ là người bằng sự gia tăng khả năng kết hợp với thụ thể ACE2 người (hACE2). Để hiểu được điều này cần có sự phân tích càng nhiều càng tốt các phân lập virus ở nhiều địa điểm và nhiều thời điểm từ đó đánh giá được mức độ đang đột biến và để biết có phải các đột biến này tạo ra sự thích nghi với cơ thể chủ là con người hay không. Hơn nữa nếu 2019-nCoV giống SARS-CoV, virus có thể sẽ lây lan một cách hệ thống (systematically). Việc thu nhận các mẫu tử thiết sẽ giúp làm rõ tác nhân sinh bệnh của nhiễm trùng từ đó có các đề xuất trị liệu hợp lý và khẳng định các kết quả thu được từ mô hình thực nghiệm trên xúc vật. Vấn đề quan trọng không kém là nguồn gốc động vật của virus. Dựa vào đặc điểm gen rất giống coronaviruses dơi, có khả năng dơi là nguồn lây tiên phát của virus. SARS-CoV lây truyền từ động vật không phải là loài bản địa (exotic) ở chợ động vật hoang dã trong khi MERSCoV lây truyền từ lạc đà sang người. Ở cả hai trường hợp, dơi cũng có thể là nguồn lây gốc.
Coronaviruses thuộc nhóm nhân bản RNA với hình dạng trên kính hiển vi điện tử giống như cái vương miện nên có tên gọi là corona (vầng hào quang) với đường kính từ 60nm to 140nm. Có 4 loại Coronaviruse lưu hành gây bệnh trên người (gọi là HKU1, NL63, 229E và OC43) thường là viêm đường hô hấp nhẹ. Trong khoảng 2 thập niên vừa qua đã có 2 sự kiện betacoronavirus lây chéo từ động vật sang người. Ví dụ đầu tiên là vào năm 2002-2003 coronavirus có nguồn gốc từ dơi lây sang người qua trung gian chồn cọ ở Guangdong (Trung quốc). Chủng virus này gây bệnh trên 8.422 người chủ yếu là người Trung quốc và Hồng Kong, và gây tử vong 916 người (tỷ lệ 11%). Gần 1 thập niên sau đó, cuối 2012, coronavirus gây hội chứng hô hấp Trung đông (MERS-CoV), cũng có nguồn gốc từ dơi, nổi lên ở Saudi Arabia qua trung gian là lạc đà. Sự kiện này đã gây bệnh trên 2.494 người và làm chết 858 (tỷ lệ 34%).
Kể từ khi bùng phát hội chứng hô hấp cấp tính nặng (SARS) cách đây 18 năm, một số lượng lớn các coronavirus liên quan đến SARS (SARSr-CoVs) đã được phát hiện trên vật chủ tự nhiên là dơi. Các nghiên cứu trước đây đã chỉ ra rằng một số loài SARSr-CoV dơi có khả năng lây nhiễm cho người. Giải trình tự gần như toàn bộ gen virus gây bệnh hội chứng hô hấp cấp tính ở Wuhan cho thấy gần giống với genome của SARSr-CoV dơi và chia sẻ 79,6% gen trên SARS-CoV. Hơn nữa, 2019-nCoV giống 96% ở cấp độ toàn bộ bộ gen với coronavirus dơi. Phân tích trình tự protein theo cặp của bảy miền lưu trữ protein không cấu trúc cho thấy virus này thuộc về loài SARSr-CoV. Ngoài ra, virus 2019-nCoV phân lập từ dịch rửa phế quản-phế nang của một bệnh nhân nguy kịch có thể được trung hòa bằng huyết thanh từ một số bệnh nhân. Đáng chú ý, đã có xác nhận rằng 2019-nCoV sử dụng cùng một thụ thể để xâm nhập vào tế bào là ACE2 giống như SARS-CoV. Triệu chứng trên người trong vụ dịch 2019-nCoV ở Wuhan giống với triệu chứng trên người trong vụ dịch SARS-CoV năm 2002.
Virus corona là những virus RNA lớn, là loài gây dịch dơi trên toàn cầu. Những virus dơi này được biết là dễ dàng tái tổ hợp và thể hiện tiềm năng chuyển vật chủ để cho phép xuất hiện trong các vật chủ mới. Bốn loại coronavirus ở người theo mùa (hCoV) lưu hành hàng năm dưới dạng virus cảm lạnh, thông thường nhẹ, gây ra các triệu chứng hô hấp trên gồm OC43, HKU1, NL63 và 229E. Ngoài ra, đã có ba loại coronavirus mới xuất hiện dưới dạng gây nhiễm trên người trong 17 năm qua. SARS-coronavirus (SARS-CoV), coronavirus Hội chứng hô hấp Trung Đông (MERS-CoV) và coronavirus mới 2019 (SARS-CoV-2) liên quan đến các triệu chứng hô hấp dưới, ở một phân nhóm tiến triển đến hội chứng suy hô hấp cấp tính (ARDS) và tử vong. Trình tự bộ gen đầy đủ của SARS-CoV-2 có một số điểm tương đồng nổi bật với SARSCoV. SARS-CoV-2 là thành viên của nhánh betacoronavirus 2b bao gồm SARSCoV nguyên thủy (chia sẻ tương đồng 79,5% giải trình tự gen), cũng như xa hơn là hCoV gây bệnh theo mùa, OC43. SARSCoV-2 cũng sử dụng thụ thể ACE2 vật chủ tương tự như SARS-CoV để xâm nhập virus. Mặc dù vậy, còn nhiều câu hỏi về sự gia tăng khả năng gây bệnh của coronavirus vẫn chưa có trả lời, trong đó các thụ thể được sử dụng để xâm nhập vào tế bào chủ đóng vai trò then chốt. Các glycoprotein xuyên màng (spike glycoprotein) của virus chịu trách nhiệm cho sự liên kết thụ thể và xâm nhập và là yếu tố chính quyết định phạm vi vật chủ bị lây nhiễm. Cả SARS-CoV và SARSCoV-2 đều sử dụng ACE2, trong khi MERS-CoV sử dụng dipeptidyl peptidase 4 (DPP4). Thật thú vị NL63, một hCoV cũng sử dụng ACE2 làm thụ thể chủ, thường gây ra triệu chứng hô hấp trên nhẹ, là nguyên nhân gây ra một nhóm bệnh nhân trẻ em viêm phổi nặng ở Trung quốc vào năm 2018, trong đó một nửa số bệnh nhân được xác định là virus có chứa thay thế đặc biệt ở spike glycoprotein giúp virus gia tăng khả năng liên kết và xâm nhập thông qua ACE2. Sự thay thế tương tự không có vai trò trong đợt bùng phát COVID-19 hiện nay vì SARS-CoV-2 đã có thay đổi về cấu trúc spike glycoprotein và nhận ra một phần (epitope) khác của ACE2. Tuy nhiên, việc thu được các thay đổi “nhỏ” trong spike glycoprotein có thể góp phần làm tăng độc lực của coronavirus của virus. Spike SARS-CoV-2 liên kết với ACE2 với ái lực cao gấp 10 đến 20 lần so với Spike SARS-CoV, có thể ảnh hưởng đến sự lây nhiễm hoặc sinh bệnh học.
Một nghiên cứu đã thực hiện để đánh giá tình hình mắc, đặc tính sinh học vàlâm sàng của dịch coronavirus mới Wuhan (2019- nCoV), SARS-CoV (SevereAcute Respiratory Syndrome Coronavirus), MERS-CoV (Middle East RespiratorySyndrome Coronavirus). Số liệu được thu thập từ các vụ dịch 2019-nCoV, SARSCoV, và MERS-CoV của Tổ chức y tế thế giới (WHO), CDC Mỹ (Centers forDisease Control and Prevention) có được từ các nước, viện nghiên cứu liên quancũng như từ các tạp chí khoa học toàn cầu mã ISI Web of Science và các trungtâm nghiên cứu dịch tễ, sinh học, đặc điểm lâm sàng 2019-nCoV, SARS-CoV vàMERS-CoV. Kết quả cho thấy trên phạm vi toàn cầu SARS-CoV đã gây bệnh trên32 nước với 916 tử vong tỷ lệ 10,8% từ tháng 11 năm 2002 tới tháng 8 năm 2003.MERS-CoV lan rộng trên trên 27 tiểu bang (states), gây bệnh trên 2.496 trườnghợp và làm tử vong 868 người (tỷ lệ 34,77%) trong giai đoạn 4 năm từ 2012 đếntháng 12 năm 2019. Tuy nhiên, 2019-nCoV lan truyền nhanh chóng trên 27 quốcgia. Số người nhiễm 34.799 trường hợp với 725 tử vong (2,08%) trong khoảng từ29 tháng 12 năm 2019 tới tháng 2 năm 2020. Tỷ lệ tử vong của MERSCoV caohơn (34,77%) so với SARS-CoV (10,87%) và 2019-nCoV (2,08%). Tuy nhiên2019-nCoV lây bệnh nhanh hơn SARS-CoV và MERS-CoV. Các tác giả kết luận2019-nCoV có đặc điểm sinh học và dịch tễ học đa dạng làm cho virus dễ lây lanhơn SARS-CoV và MERS-CoV. Trong khoảng một thời gian ngắn, virus đã có khảnăng lây bệnh nhanh hơn so với SARS-CoV và MERS-CoV. Lây nhiễm từ ngườisang người thông qua các giọt bắn và tiếp xúc trực tiếp đã được nghiên cứu. Theothiết kế thử nghiệm trên các bề mặt cho thấy sự ổn định của SARS-CoV-2 tươngtự như SARS-CoV-1. Kết quả nghiên cứu cho thấy lây nhiễm qua không khí thởvà tiếp xúc với các bề mặt bị nhiễm là hợp lý vì virus có khả năng truyền nhiễmtrong không khí trong nhiều giờ và trên các bề mặt lên đến nhiều ngày (tùy thuộcvào liều gây nhiễm). Những phát hiện này phản ánh khả năng SARS-CoV-1 tạora các lây nhiễm trong bệnh viện và siêu lây nhiễm ở cộng đồng. Lây nhiễm cóthể xảy ra trên mọi lứa tuổi. Lây nhiễm xảy ra thông qua các hạt bắn đường hôhấp từ người bị nhiễm có hoặc không có triệu chứng. Tải lượng virus ở dịch mũicao hơn ở họng. Các hạt bắn có thể mang virus đi xa 1-2m và virus có thể tồn tạitrên các bề mặt vài ngày trong điều kiện thuận lợi. Lây nhiễm có thể qua trunggian bàn tay tới niêm mạc mắt, mũi, miệng. Chỉ số lây nhiễm cơ bản (basic careproductive rate, BCR) là 2-6,47 tùy theo mô hình nghiên cứu. Trong các bệnhtruyền nhiễm, BCR như vậy là ở mức cao. BCR của SARS trong dịch cúm H1N1năm 2009 là 2 và 1,3. Động học dịch tễ và xã hội có thể làm thay đổi động lực lâynhiễm của một loại virus mới nổi. Thời gian ủ bệnh của SARS-CoV-2 được ướctính là khoảng 5 ngày (khoảng 1,3 đến 11,3 ngày) và tình trạng phát tán bằngđường hô hấp trong trường hợp nhẹ có thể kéo dài tới 14 ngày, dẫn đến khuyếnnghị kiểm dịch 14 ngày hiện tại. R0 có thể giảm nếu giới hạn được sự di chuyểnvà tiếp xúc đám đông của người nhiễm.
Xác định lây từ người sang người hay phát tán trong bệnh viện là mục tiêu củamột nghiên cứu dựa trên phân tích giải trình tự gen của 6 bệnh nhân trong mộttrùm dịch tễ gia đình có biểu hiện viêm phổi khong xác định sau khi thăm Wuhantrở về (5 người) và 1 người không đi nhưng có tiếp xúc với những thành viên kháctrong gia đình. Không ai trong số họ thăm chợ động vật ở Wuhan và có 2 ngườivào bệnh viện Wuhan. 5 thành viên trong gia đình có biểu hiện triệu chứng đường hô hấp trên, sốt, hoặc triệu chứng hô hấp dưới, hoặc tiêu chảy hay kết hợp ở ngàythứ 6-10 của bệnh. Tất cả bệnh nhân gồm cả một bệnh nhân (10 tuổi) không triệuchứng đều có tổn thương trên Xquang dạng kính mờ. Bệnh nhân lớn tuổi (>60)có nhiều triệu chứng toàn thân hơn, tổn thương Xquang ngực dạng kính mờ rộnghơn, giảm BC lympho, giảm tiểu cầu, tăng CRP và LDH. 6 bệnh nhân đều có chẩnđoán xác định nhiễm nCoronavirus bằng RT-PCR và giải trình tự gen.
Tính đến ngày 24 tháng 2 năm 2020, tổng cộng có 3.397 trong số 77.262 bệnhnhân mắc Covid-19 (4,4%) tại Trung Quốc là nhân viên y tế hoặc những người đã làm việc trong các cơ sở y tế (NVYT). Tính đến ngày 3 tháng 4, tổng cộng 23trong số NVYT trong số 3.397 người này đã chết vì Covid-19 sau khi họ bị nhiễmbệnh trong quá trình hành nghề y ở Vũ Hán và các nơi khác ở Trung Quốc. Tuổi trung bình của 23 nhân viên y tế đã chết là 55 tuổi (trong khoảng từ 29 đến 72);17 là nam và 6 là nữ. Mười một trong số những người này đã được nghỉ hưu và ít nhất 5 người được biết là mắc bệnh mạn tính.
Trong một báo cáo về tử vong do COVID-19 trên 23 nhân viên y tế ở Trung quốc, các tác giả đã cung cấp một số thông tin. Thời gian trung bình từ khi xuất hiện các triệu chứng của Covid-19 đến nhập viện ở 19 nhân viên y tế có dữ liệu là 6 ngày (từ 0 đến 15). 3 trong số họ đã chết vào cuối tháng 1, 17 đã chết trong tháng 2 và 3 đã chết vào đầu tháng 3. Thời gian trung bình từ lúc nhập viện đến khi chết ở tất cả 23 nhân viên y tế là 19 ngày (từ 1 đến 47). Trong 16 nhân viên chăm sóc sức khỏe, hội chứng suy hô hấp cấp tính (ARDS) nhanh chóng tiến triển, và tình trạng của họ sau đó xấu đi nhanh chóng. Tất cả trừ 3 trong số những người này đều từ 50 tuổi trở lên. Ngoài ARDS, các biến chứng của Covid-19 ở những bệnh nhân này bao gồm tổn thương tim, sốc nhiễm trùng, hội chứng rối loạn chức năng đa cơ quan, tăng đông máu, huyết khối tim và nhiễm khuẩn huyết. Nhiễm trùng ở những bệnh nhân này có thể là kết quả của các biện pháp phòng ngừa không đầy đủ và bảo vệ không đủ trong giai đoạn đầu của dịch. Kể từ ngày 31 tháng 3, không ai trong số 42.600 nhân viên y tế đến tỉnh Hồ Bắc để chăm sóc bệnh nhân mắc Covid-19 được biết là đã bị nhiễm hội chứng hô hấp cấp tính nặng coronavirus 2 (SARS-CoV-2). Những dữ liệu này cho thấy các biện pháp phòng ngừa đầy đủ với việc thực thi nghiêm ngặt có thể ngăn nhân viên y tế khỏi bị nhiễm SARS-CoV-2 và nguy cơ tử vong sau đó.
Virus gây bệnh đã được thay đổi tên nhiều lần. Ban đầu được Trung quốc gọi là virus gây viêm phổi mới (novel coronavirus pneumonia, NCP), sau đó WHO khuyến cáo gọi là 2019-nCoV trong khi Tổ chức phân loại virus quốc tế đặt tên là SARS-CoV-2. Để xác định những vấn đề cần được nghiên cứu tiếp theo về SARS-CoV-2 và COVID-19, một số tác giả nêu 9 câu hỏi như sau:
Câu hỏi số 1 liên quan tới cách lây bệnh SARS-CoV-2 ở Wuhan. Sau khi phong tỏa Wuhan (ngày 23 tháng 1 năm 2020), số trường hợp được xác định nhiễm bệnh ở Wuhan gia tăng nhanh chóng. Do đó, rất quan trọng, cần xác định xem sự gia tăng có phải là do một số lượng lớn các cá nhân bị nhiễm bệnh trước khi phong tỏa và /hoặc thất bại trong việc ngăn chặn lây trong gia đình, truyền bệnh trong bệnh viện hoặc ở cộng đồng. Dựa vào số lượng các trường hợp đi ra từ Wuhan đến các thành phố bên ngoài của Trung Quốc đại lục, dự đoán rằng có thể có hơn 70.000 cá nhân bị nhiễm SARS-CoV-2 vào ngày 25 tháng 1 năm 2020 tại Wuhan. Liệu số người thực sự bị nhiễm bệnh và người mang mầm bệnh không có triệu chứng có thực sự bị đánh giá rất thấp. Cũng trong giai đoạn này, dịch cúm mùa đang ở vào thời đỉnh điểm ở Wuhan. Tác động của virus cúm mùa như thế nào trên tỷ lệ người mắc và triệu chứng lâm sàng.
Câu hỏi số 2 là sự lây truyền và khả năng gây bệnh cấp 3, cấp 4 giữa người với người xảy ra như thế nào. Sự lây lan SARS-CoV-2 xảy ra liên tục ở Wuhan gợi ý rằng lây truyền cấp 3, cấp 4 đã xảy ra nhưng so với lây nhiễm cấp 1, cấp 2 từ động vật sang người và từ người sang người, sự lây nhiễm sau đó có tăng và khả năng gây bệnh có giảm ?. Hay nói cách khác, khi lây nhiễm qua nhiều chặng, khả năng lây nhiễm của virus có giảm không?. Nếu sự lây nhiễm trở nên yếu đi sau nhiều chặng, dịch sẽ tới hồi kết và virus bị loại thải khỏi con người. Nhưng ngược lại, nếu khả năng lây nhiễm vẫn duy trì, sẽ tăng nguy cơ SARS-CoV-2 biến thể thành các virus corona gây nhiễm trên người ở cộng đồng khác giống với 4 chủng coronaviruses người (229E, OC43, HKU1 và NL63, đây là những virus chỉ gây cảm thông thường). Chỉ số gây nhiễm cơ bản (basic reproductive number, R0) của SARS-CoV-2 được ước tính 2,68, có nghĩa là virus sẽ tạo ra quy mô dịch gấp đôi trong khoảng thời gian 6,4 ngày. Những ước tính khác cho thấy có thể R0 là 4, cao hơn SARS-CoV (dưới 2). Việc xác định R0 giúp làm sáng tỏ câu hỏi liệu các biện pháp kiểm soát lây nhiễm sẽ có hiệu quả không và cần ở mức độ nào?.
Câu hỏi thứ 3 liên quan tới tầm quan trọng của khả năng lây nhiễm trên những người mang virus SARS-CoV-2 không triệu chứng hoặc tiền triệu chứng. Đây là tình huống mang thách thức lớn cho công tác kiểm soát lây nhiễm. Đáng chú ý là trong dịch SARS-CoV-2, số người không sốt cao hơn (12,1%) so với SARS-CoV (1%) và MERS-CoV (2%). Điều này khiến cho việc sử dụng triệu chứng sốt để phát hiện cas nhiễm là không hiệu quả. Tuy nhiên, các nghiên cứu trước đây về cúm và coronavirus gây nhiễm trong cộng đồng cho thấy tải lượng virus trên những người không triệu chứng là tương đối thấp. Nếu đây cũng là trường hợp của SARS-CoV-2 thì khả năng nguy cơ tạo dịch là thấp. Do vậy, câu hỏi cần được trả lời là tải lượng virus và khả năng lây nhiễm của những người không triệu chứng như thế nào, có thực sự giảm ở giai đoạn sau hay không?.
Câu hỏi 4 có liên quan tới tầm quan trọng đường lây nhiễm phân-miệng của SARS-CoV-2 bên cạnh đường lây nhiễm từ các hạt bắn từ đường hô hấp do tiếp xúc gần. Mặc dù tiêu chảy hiếm gặp trong bệnh cảnh nhiễm SARS-CoV-2 nhưng không nên quên đánh giá khả năng virus lây nhiễm qua đường nước thải, chất thải, không khí từ hệ thống điều hòa, khí dung. Sự kiện nhiễm 742 người trên tầu du lịch Diamond Princess cho thấy có khả năng có hiện tượng siêu nhiễm đã xảy ra.
Câu hỏi thứ 5 liên quan tới việc chẩn đoán và test nào cần cho chẩn đoán. RTPCR phát hiện SARS-CoV-2 RNA từ bệnh phẩm hô hấp là xét nghiệm đặc hiệu duy nhất ở giai đoạn đầu dịch và đã góp phần quan trọng trong việc xác định dịch ngoài Wuhan có liên quan tới dịch ở Wuhan vào đầu năm 2020. Với mục đích kiểm soát kịp thời nhất có thể nhưng do khó khăn trong việc lấy mẫu và những vấn đề kỹ thuật khác trong việc thực hiện test này vào giai đoạn đầu tháng 2 năm 2020 nên với chẩn đoán lâm sàng trên những bệnh nhân CTscan có hình ảnh kính mờ điển hình cũng được tính là một cas bệnh. Test ELISA phát hiện kháng thể IgM, IgG kháng protein N và các protein khác của SARS-CoV-2 cũng đã có gần đây giúp cho chẩn đoán đặc hiệu hồi cứu và theo dõi diễn biến các trường hợp đã được chẩn đoán. Các chất thử ELISA để phát hiện kháng nguyên SARSCoV-2 S hay N cũng rất cần thiết để xác định RNA của virus.
Câu hỏi thứ 6 liên quan tới việc sẽ điều trị COVID-19 như thế nào và đâu là lựa chọn nên hướng tới. COVID-19 là bệnh diễn biến hướng tới tự khỏi (selflimiting disease) trong trên 80% các trường hợp. Các trường hợp viêm phổi nặng xảy ra khoảng 15% trong các nghiên cứu đoàn hệ mẫu lớn. Tỷ lệ tử vong thô là 3,4% ở phạm vi toàn cầu vào thời điểm 25 tháng 2 năm 2020. Tỷ lệ này là 4,4% ở Wuhan, 4,0% ở Hubei và 0,92% trên bệnh nhân ngoài Hubei. Tỷ lệ tử vong rất cao ở Wuhan có thể được giải thích do quá tải bệnh viện và một số lớn bệnh nhân không được chẩn đoán, điều trị dưới mức tối ưu. Cho tới nay chúng ta chưa có thuốc đặc trị SARS-CoV-2 nhưng một thuốc kháng virus Ebola, remdesivir, có thể là hứa hẹn. Giống như một nucleotid, remdesivir có thể ngăn sự nhân lên của virus MERS-CoV trên khỉ. Mức độ nặng của bệnh, sự nhân lên của virus và tổn thương phổi đều giảm khi sử dụng thuốc trước hoặc sau khi nhiễm MERS-CoV. Điều này tạo cơ sở cho việc xúc tiến nhanh các thử nghiệm lâm sàng đánh giá lợi ích remdesivir trên COVID-19. Các thuốc kháng virus khác có giá trị cho các thử nghiệm lâm sàng gồm ribavirin, lopinavir và ritonavir ức chế protease, interferon α2b, interferon β, chloroquine phosphate và Arbidol. Tuy nhiên chúng ta cũng cần ghi nhớ rằng tác dụng phụ của các thuốc kháng virus này. Thí dụ, interferon type 1 bao gồm interferon α2b and interferon β được biết là có hoạt tính kháng virus hiệu quả ở giai đoạn sớm. Tuy nhiên, khi sử dụng ở giai đoạn muộn, thuốc có thể làm trầm trọng hơn cơn bão cytokine và làm gia tăng tình trạng viêm. Đáng chú ý steroids được sử dụng một cách thăm dò rộng rãi trong điều trị SARS và vẫn còn là sự lựa chọn đối với một số thầy thuốc Trung quốc trong điều trị COVID-19. Điều này được lý giải là thuốc có khả năng làm ngưng cơn bão cytokine và phòng xuất hiện xơ hóa phổi. Tuy nhiên cửa sổ mà trong thời điểm đó steroids có thể có ích cho bệnh nhân là rất hẹp. Nói một cách khác, steroids chỉ có thể được chỉ định khi mà SARS-CoV-2 đã được hệ thống đáp ứng miễn dịch loại thải xong. Mặt khác, sự nhân lên của SARS-CoV-2 nhờ đó sẽ được tăng cường và làm cho triệu chứng nặng lên, tăng phát tán virus cũng như tăng nguy cơ lây nhiễm thứ phát trong bệnh viện. Về vấn đề này, cũng là cần thiết xác định những cas bệnh được thông báo ở Wuhan nhiễm nấm có liên quan hay không tới chỉ định không đúng steroids.
Câu hỏi thứ 7 là liệu vaccine bất hoạt có là sự lựa chọn khả thi cho SARSCoV-2. Khả năng mà SARS-CoV-2 sẽ gây dịch và đại dịch đã gia tăng khi nhìn nhận khả năng lây truyền cao, phát tán virus từ những người không triệu chứng và tiền triệu chứng, triệu chứng nhẹ cũng như siêu phát tán (superspreading) của virus. Như vậy, việc phát triển vaccin là cần thiết đối với việc phòng bệnh và loại thải tối đa virus SARS-CoV-2. Vaccin bất hoạt là một trong các dạng chủ yếu của các vaccine thông thường, có thể dễ dàng sản xuất và phát triển nhanh. Trong hướng tiếp cận này, SARS-CoV-2 có thể được bất hoạt bằng phương pháp hóa học và/hoặc vật lý học để kích hoạt tạo kháng thể trung hòa. Đối với virus SARSCoV và MERS-CoV, kháng thể trung hòa đã làm giảm rõ ràng và hiệu quả bởi vaccine bất hoạt trên tất cả các dạng thực nghiệm súc vật nhưng cũng còn lo ngại về sự gia tăng phụ thuộc kháng thể (antibody-dependent ) của nhiễm virus và tính an toàn vaccine. Trong khi vaccine bất hoạt còn cần thực hiện thử nghiệm, các tiếp cận khác như vaccine giảm hoạt lực, vaccine tiểu đơn vị, vaccine vector đều cần những nghiên cứu và thử nghiệm trên động vật.
Câu hỏi thứ 8 liên quan tới nguồn gốc của SARS-CoV-2. Đây là câu chuyện dài và có thể nói ngắn gọn là hai virus cha mẹ của SARS-CoV-2 đã được xác định. Virus đầu tiên là coronavirus RaTG13 dơi được tìm thấy trên dơi (rhinolophus affinis) ở tỉnh Yunnan Trung quốc. Virus này giống 96,2% toàn bộ genome giải trình tự đã xác định trên SARS-CoV-2. Tuy nhiên, RaTG13 có thể không phải là cha mẹ trực tiếp của SARS-CoV-2 do được cho rằng RaTG13 không sử dụng thụ thể ACE2 giống SARS-CoV-2. Virus thứ 2 là một nhóm betacoronavirus được tìm thấy trên tê tê (pangolin), một loại động vật có vú nhỏ. Nhóm virus này giống khoảng 90% toàn bộ nucleotide trên SARS-CoV-2 và có mang vùng liên kết receptor ACE2 với 97,4% a.amin giống với SARS-CoV-2. Betacoronavirus có mối liên quan gần với cả SARS-CoV-2 và RaTG13 nhưng rõ ràng không phải là cha mẹ trực tiếp của SARS-CoV-2 do có sự khác biệt trình tự trên toàn bộ genome. Nhiều giả thuyết cho rằng SARS-CoV-2 là biến thể từ các virus trên trong quá trình tiến hóa nhưng còn chưa có bằng chứng rõ ràng chứng minh việc này. Hiện vẫn chưa có phán quyết rằng động vật nào có thể là vật trung gian mang virus SARS-CoV-2. Mặc dù chợ hải sản Huanan đã được xem là nguồn SARS-CoV-2 và COVID-19. Có bằng chứng cho rằng có sự kiên quan tới các loại động vật hoang dại khác ở chợ Wuhan. Còn cần nghiên cứu làm sáng tỏ nguồn gốc của SARS-CoV-2 và COVID-19.
Câu hỏi thứ 9 liên quan tới việc vì sao SARS-CoV-2 ít khả năng gây bệnh. Nếu khả năng gây bệnh giảm do SARS-CoV-2 thích nghi với người thì việc xác định nền tảng phân tử của hiện tượng thích nghi này rất quan trọng. Tạo bão cytokine là nguồn gốc cốt lõi trong sinh bệnh viêm của cả SARS-CoV-2 và COVID-19. SARS-CoV được cho là có khả năng mạnh trong việc ức chế miễn dịch kháng virus và kích hoạt các phản ứng tiền viêm. Do vậy rất đáng lưu ý để xem SARSCoV-2 có thể khác như thế nào với SARS-CoV trong các đặc tính hoạt hóa protein viêm (inflammasome-activating) và đối kháng thụ thể interferon (interferonantagonizing). Đáng chú ý là một số chất hoạt hóa proteine viêm và đối kháng thụ thể interferon mà SARS-CoV mã hóa lại không được lưu giữ trong SARS-CoV-2. Đặc biệt ORF3 và ORF8 trong SARS-CoV-2 là rất khác so với ORF3a và ORF8b trong SARS-CoV, là những chất gây cảm ứng hoạt hóa protein viêm NLRP3. ORF3 của SARS-CoV-2 cũng khác một cách có ý nghĩa với đối kháng thụ thể interferon ORF3b của SARS-CoV. Như vậy, các protein của SARS-CoV và SARSCoV-2 nên được so sánh về khả năng điều hòa phản ứng tiền viêm và kháng virus. Khả năng SARS-CoV-2 kém hiệu quả trong việc ức chế đáp ứng kháng virus và hoạt hóa các protein tiền viêm là các giả thuyết nên được xem xét thử nghiệm.
Về lây nhiễm ở cộng đồng, một số tác giả đã tiến hành một nghiên cứu ở Iceland. Ở Iceland vào cuối tháng 2/2020 bệnh coronavirus 2019 (Covid-19) được chẩn đoán lần đầu tiên. Nghiên cứu chẩn đoán bằng giải trình tự gen trên hai nhóm bệnh nhân (có nguy cơ cao bằng khám sàng lọc và không có nguy cơ bằng mời tự nguyện). Trên giải trình tự 643 mẫu SARS-CoV-2 (tính đến 4/4/2020) các tác giả đã ghi nhận. Hầu hết những người trong nhóm có nguy cơ cao nhận được xét nghiệm dương tính gần đây đã đi du lịch quốc tế, trái ngược với những người không có nguy cơ thử nghiệm dương tính trong nghiên cứu. Trẻ em dưới 10 tuổi ít có khả năng kết quả dương tính hơn so với trẻ từ 10 tuổi trở lên, với tỷ lệ tương ứng là 6,7% và 13,7% đối với nhóm có nguy cơ cao và trong nhóm không nguy cơ không có trẻ em dưới 10 tuổi nào có kết quả dương tính và 0,8% những trẻ từ 10 tuổi trở lên kết quả dương tính. Kết quả dương tính ít nữ hơn nam trên cả 2 nhóm. Các kiểu haplotypes của virus SARS-CoV- 2 được giải trình tự rất đa dạng và thay đổi theo thời gian. Tỷ lệ người tham gia bị nhiễm được xác định thông qua sàng lọc dân số vẫn ổn định trong thời gian sàng lọc 20 ngày.
2. SINH BỆNH HỌC
Trong một bài viết về khả năng gây bệnh của SARS-COV2 và những thay đổi miễn dịch trong viêm phổi do SARS-COV các tác giả đã đưa ra một số nhận định. Ở pha cấp thể hiện bằng giảm nhanh lymhocyte trong máu ngoại vi, chủ yếu là T lymphocyte, gồm cả CD4+ và CD8+. Hiện tượng giảm lymphocyte thậm chí xảy ra trước các thay đổi bất thường thấy được trên Xquang ngực. Sau một năm theo dõi bệnh nhân SARS, CD3+, CD4+, và CD8+ T cells hồi phục nhanh trong quá trình bệnh bình phục. CD8+ T lymphocytes trở lại bình thường sau 2-3 tháng kể từ khi khởi bệnh. Các tế bào nhớ CD4+ T bình phục sau 1 năm, trong khi số lượng các tế bào khác gồm tổng số T lymphocytes, CD3+, CD4+, CD4+ T ngây thơ vẫn còn thấp so với người khỏe mạnh làm chứng. Điều này cho giả thuyết rằng sau nhiễm virus, giảm bạch cầu trong máu ngoại vi trước hết là do hiện tượng cô lập lymphocyte. Tăng lymphocyte ở giai đoạn hồi phục không phải là do tạo lymphocyte mới từ tuyến ức mà do lymphocyte tái lưu hành giữa mô, cơ quan và máu ngoại vi. Các kháng thể IgG đặc hiệu SARS-COV được tạo ra ở giai đoạn cấp muộn, khoảng 2 tuần sau và tăng từ từ trong diễn biến bệnh. Sự duy trì bền vững của IgG làm cho bệnh nhân có được khả năng miễn dịch sau nhiễm trùng. Ngưỡng đáp ứng của kháng thể trung hòa đặc hiệu S protein cao và ổn định có thể đóng vai trò quyết định kết cục (outcome) bệnh trên bệnh nhân hồi phục. Ngưỡng IgG trên bệnh nhân nhẹ cao hơn có ý nghĩa so với bệnh nhân nặng. Trong quá trình bệnh diễn biến, bệnh nhân có thể kết hợp với tăng ngưỡng IL-8 and TNF-α, các interleukin đạt đỉnh ở giai đoạn sớm của sự hồi phục trong khi MCP-1 tăng nhanh hơn, ngay ở giai đoạn đầu pha cấp và giảm dần cùng với tiến triển bệnh. Trên cơ sở những phát hiện trên, có thể điều trị với liều thấp glucocorticoid trong dưới 2 tuần ở pha sớm của bệnh. Như vậy triệu chứng của những bệnh nhân nặng nhất được kiểm soát tốt. Điều này khác với hiệu quả của glucocorticoid liều cao đã được mô tả trong các bài viết khác.
Dựa trên y văn đã được công bố và theo dõi lâm sàng bệnh nhân COVID-19, các tác giả trong bài viết trên đã đề xuất các giả thuyết về cơ chế sinh bệnh học nhiễm SARS-CoV-2 trên người. Virus có thể vượt qua niêm mạc, nhất là niêm mạc mũi và họng, sau đó xâm nhập vào phổi theo đường hô hấp. Triệu chứng thông thường và sớm nhất là sốt và ho. Virus có thể vào máu ngoại vi từ phổi tạo ra tình trạng nhiễm virus máu. Sau đó virus tấn công các cơ quan đích có trình diện ACE2 như phổi, tim, thận, đường tiêu hóa. SARS-CoV-2 được phát hiện trong phân nhiều khả năng do virus từ phổi vào máu tới ruột. Giả thuyết này có thể hợp lý với phát hiện triệu chứng ARDS xuất hiện trung bình sau 8 ngày kể từ khi khởi bệnh. Chúng tôi suy đoán rằng theo cách này virus bắt đầu đợt tấn công thứ 2 làm cho tình trạng bệnh nhân xấu đi vào ngày 7-14 của bệnh. Trong quá trình nhiễm bệnh, số lượng bạch cầu máu ngoại vi là bình thường hoặc giảm nhẹ và giảm bạch cầu xảy ra ở một số bệnh nhân. Giảm bạch cầu lympho B có thể xảy ra sớm và điều này có thể tác động lên khả năng tạo kháng thể của bệnh nhân. Ở những trường hợp nặng, lymphocyte giảm một cách có ý nghĩa. Lymphocyte có thể giảm từ từ trong quá trình diễn biến bệnh nhưng với cơ chế nào còn chưa rõ. Bên cạnh đó, các yếu tố viêm kết hợp với bệnh chứa chủ yếu IL-6 tăng một cách có ý nghĩa. Điều này cũng góp phần làm cho bệnh nặng vào ngày 7-14. Những trường hợp tử vong có ngưỡng bạch cầu đa nhân trung tính, D-Dimer, Ure và Creatinine máu cao hơn những người không tử vong.
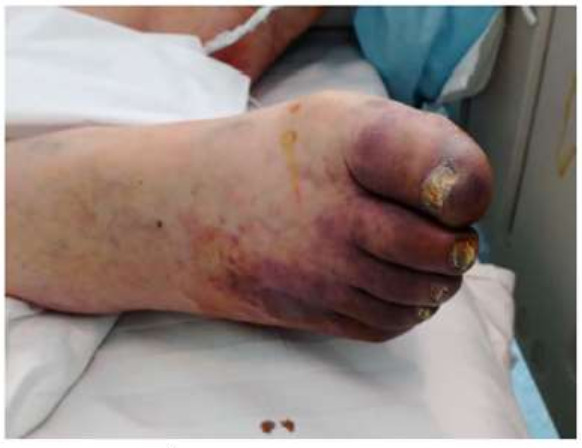
Hình 1: Thiếu máu xảy ra ở ngón chân một bệnh nhân COVID-19 nặng
Dựa trên các giả định về sinh bệnh học như vậy, các tác giả cũng bài viết trên đã chia lâm sàng bệnh thành 3 giai đoạn: giai đoạn nhiễm virus máu, giai đoạn cấp tính (viêm phổi) giai đoạn hồi phục. Nếu chức năng miễn dịch của bệnh nhân ở pha cấp tính hiệu quả, không bị bệnh nền chi phối, virus bị khống chế hiệu quả và bệnh nhân bình phục. Nếu bệnh nhân lớn tuổi hoặc có trạng thái suy giảm miễn dịch, kết hợp với các bệnh cơ bản khác, hệ thống miễn dịch không thể kiểm soát một cách có hiệu quả virus ở pha cấp (giai đoạn xảy ra viêm phổi) bệnh sẽ nặng và nguy kịch. Như đã đề cập, lympho T và B tiếp tục giảm thêm trong khi các cytokine gây viêm và D-dimer tiếp tục tăng trên bệnh nhân nặng. Do hiện chưa có thuốc điều trị đặc hiệu COVID-19 nên điều trị bệnh chủ yếu là giải quyết triệu chứng và Oxy, để tăng cường chức năng miễn dịch của bệnh nhân và ức chế sự hình thành cơn bão các yếu tố viêm, các tác giả đề xuất hai biện pháp trị liệu. Sử dụng tĩnh mạch (TM) Ig và trị liệu kháng đông bằng heparin trọng lượng phân tử thấp (LMWH) nên cho sớm khi mà T cell và B cell, các cytokine viêm và D-Dimer đang có khuynh hướng: T và B lymphocyte máu ngoại vi đang giảm so với trước đó, các cytokine như IL-6 tăng có ý nghĩa, các thông số đông máu như D-Dimer tăng bất thường, CT ngực tăng tổn thương phổi. IV Ig 0,3-0,5g/kg thân trọng/ngày có thể trong 5 ngày. Trị liệu này giúp làm ngưng cơn bão các yếu tố viêm ở giai đoạn sớm và tăng chức năng miễn dịch. Mặc dù trị liệu IV Ig đã có hiệu quả trong điều trị SARS nhưng cần chứng minh lâm sàng trong COVID-19. Trị liệu kháng đông LMWH đặc biệt khuyến cáo cho ở giai đoạn sớm của bệnh. Nhiễm trùng là căn nguyên phổ biến của đông máu nội mạch rải rác (DIC). Viêm, nhiễm trùng và các yếu tố khác có thể dẫn đến sự hoạt hóa quá mức tình trạng đông máu. Trong COVID-19 nặng cũng có tình trạng thiếu máu cục bộ và tình trạng này có thể xảy ra ở ngón tay và chân (hình 1). Trị liệu kháng đông được khuyến cáo khi mà giá trị D-Dimer tăng trên 4 lần ngưỡng cao bình thường trừ khi bệnh nhân có chống chỉ định thuốc chống đông máu. Liều khuyến cáo 100U /kg/12 giờ tiêm DD trong ít nhất 3-5 ngày. Trị liệu kháng đông cần được theo dõi sát để tránh biến chứng do trị liệu.
Renin–Angiotensin–Aldosterone system (RAAS) là hệ thống các peptid vận mạch điều hòa các quá trình quan trọng trong sinh lý con người. SARS-CoV-1 và SARS-CoV-2 giao diện với RAAS thông qua angiotensin-converting enzyme 2 (ACE2). ACE2 là một enzyme kích hoạt RAAS nhưng đồng thời cũng là thụ thể virus cho cả SARS-CoV-1 và SARS-CoV-2. Có những lo ngại về việc sử dụng thuốc ức chế RASS có thể làm cho ACE 2 thay đổi và có thể là nguyên nhân làm cho bệnh tăng nặng trong dịch virus Covid-19. Dựa trên những bằng chứng đã có, một số tác giả cho rằng mặc dù có những lo ngại chưa chắc chắn về lý thyết nhưng vẫn nên tiếp tục được duy trì trên bệnh nhân, ít nhất là ở nhóm người đang trong tình trạng ổn định để tránh những hậu quả không lường trước được do ngưng thuốc trong khi chúng ta chưa có bằng chứng thực nghiệm cho những lo ngại có tính lý thuyết trên.
Hình thành viêm phổi trong SARS và COVID-19 có lẽ là qua cơ chế kết hợp các hiệu ứng tế bào tham gia trực tiếp vào quá trình sinh bệnh, qua trung gian đáp ứng miễn dịch và sự điều hòa xuống (downregulation) của ACE2 ở phổi. Những trường hợp tổn thương phổi nặng trong SARS có kết hợp với tăng cytokine viêm, tập trung đại thực bào và BCĐNTT vào phổi và có tải lượng virus ở phổi cao hơn. Kết quả tử thiết cho thấy các bằng chứng mô học tổn thương phổi cấp tính với hình ảnh bong tróc (denuding) biểu mô lông chuyển, tổn thương phế nang lan tỏa, hình thành màng trong kiểu ARDS. ACE2 biểu hiện một cách bình thường trên các tế bào phổi type II và trên đỉnh của các tế bào biểu mô đường thở. Nó có vai trò như là lối vào cho các tế bào tham gia trực tiếp vào quá trình bệnh lý (cytopathology). Về mặt chức năng, ACE2 hoạt động như một chất điều chỉnh giảm (negative) angiotensin II trong hệ thống renin-angiotensin (RAS), có khả năng cung cấp vai trò bảo vệ trong ARDS bằng cách thúc đẩy các tác dụng chống viêm và chống xơ hóa. Trên mô hình thực nghiệm súc vật, sự điều hòa giảm của ACE2 làm tăng bệnh lý phổi (phù phổi và suy chức năng phổi cấp tính), và tình trạng này hồi phục được bằng cách tái kết hợp bổ sung ACE2. Nhiễm SARSCoV đã thúc đẩy việc cắt bỏ ectodomain (phần cấu trúc protein nằm ngoài màng tế bào có nhiệm vụ tiếp nhận thông tin) của ACE2, loại bỏ chức năng xúc tác của ACE2 và có thể làm tăng sự phát triển của ARDS.
Sự phá vỡ màng tế bào để xâm nhập virus có thể được tạo ra chỉ bằng Spike SARS-CoV glycoprotein. Tốc độ phá vỡ màng tế bào của Spike SARS-CoV glycoprotein nhanh hơn so với Spike glycoprotein của NL63 (hCoV theo mùa). Có thể đưa ra giả thuyết rằng Spike glycoprotein của SARS-CoV-2, với cấu trúc tương đồng và ái lực cao hơn với ACE2 đã gây ra tình trạng bệnh lý ở phổi tương tự để dẫn đến ARDS trong trường hợp nhiễm COVID-19 nặng. Tỷ lệ tử vong chung của SARS và MERS lần lượt là 10% và 35%. Tỷ lệ tử vong thô trong COVID-19 ước tính khoảng 0,25-3%. Cả 3 loại coronavirus trên đều có xu hướng gây tử vong cao hơn ở người lớn tuổi. Tỷ lệ tử vong >50% ở người trên 65 tuổi. Một phân tích 72.314 trường hợp COVID-19 của CDC Trung Quốc cho thấy mối liên hệ chặt chẽ giữa tuổi già và tỷ lệ tử vong. Hơn nữa, kết cục nặng đã được ghi nhận, đối với cả COVID-19 và MERS, ở những người có bệnh đồng mắc. Ngược lại, trẻ em thường có triệu chứng nhẹ, không triệu chứng và không có trường hợp tử vong nào được báo cáo ở trẻ em dưới 10 tuổi.
Trong một bài viết phân tích các tổn thương vi thể do coronavirus trên người (SARS-CoV, MERS-CoV và 2019-nCoV) một số tác giả cho thấy có những biểu hiện giống nhau (overlap). Dữ liệu bệnh lý hiện có chủ yếu được lấy từ khám nghiệm tử thi. Tổn thương đại thể nội tạng chiếm ưu thế ở các trường hợp SARS tử vong gồm phù phổi, tăng thể tích phổi với nhiều vùng tổn thương dạng sung huyết, sưng hạch bạch huyết rốn phổi và bụng, giảm trọng lượng lách. Những thay đổi về hình thái bao gồm phá hủy biểu mô niêm mạc phế quản, mất lông chuyển và dị sản gai. Hình ảnh mô học tổn thương pha sớm trong nhiễm SARS- CoV thường kết hợp với tổn thương phế nang lan tỏa trong khi ở pha muộn có sự kết hợp tổn thương phá hủy phế nang với hiện tượng xơ hóa cấp tính và tổ chức hóa phổi. Một số lượng lớn các hạt và gen SARS CoV được phát hiện trong các tế bào lympho, bạch cầu đơn nhân và mô bạch huyết, cũng như trong các tế bào biểu mô của đường hô hấp, niêm mạc ruột, biểu mô của ống thận xa, tế bào thần kinh trong não và trong các đại thực bào cư trú trong các cơ quan khác nhau. Phương pháp miễn dịch huỳnh quang cho thấy các tế bào phế nang (pneumocytes) và các đại thực bào phế nang cũng bị nhiễm. Cơ chế sinh bệnh nền tảng những trường hợp SARS-CoV nặng cho đến nay còn chưa được đầy đủ. Tổn thương phổi lan rộng tỏ ra là có kết hợp với tải lượng virus ban đầu, tăng thâm nhiễm tế bào monocyte, macrophage, và neutrophil ở phổi và tăng ngưỡng huyết thanh các cytokines, chemokines tiền viêm. Do vậy, lâm sàng xấu đi trong SARS-CoV có thể do kết hợp giữa hiệu ứng trực tiếp tế bào-virus với đáp ứng miễn dịch bệnh lý được hình thành do tạo ra quá mức cytokine (bão cytokine). Các ngiên cứu về sự thay đổi cytokine/chemokine trong SARS-CoV cho thấy có sự gia tăng cytokine tuần hoàn như TNF-α, CXCL-10, IL-6, IL-8 và tạo ra tiên lượng xấu trong tình trạng nhiễm SARS-CoV. Tình trạng tăng trong huyết thanh các cytokine tiền viêm (IL-1, IL-6, IL-12, Interferon γ [IFN-γ], yếu tố chuyển dạng tăng trưởng β (transforming growth factor-β) và các chemokines (CCL2, CXCL9, CXCL10, và IL-8) đã thấy trong các trường hợp SARS nặng mà không thấy ở những trường hợp nhẹ, không biến chứng. Thêm nữa, kích hoạt sớm CXCL10 và IL-2 cũng như tăng tạo IL-6 đồng thời với giảm IL-10 được cho là góp phần tạo ra quá trình miễn dịch bệnh lý liên quan tới tổn thương phổi trong SARS-CoV. Bên cạch đó, sự hiện diện liên tục và mạnh của interferon (IFN) α, γ và gen kích thích IFN (IFN-stimulated genes, ISGs) kết hợp với các di chứng sớm trong nhiễm SARS-CoV. Cũng đã có bằng chứng cho rằng có sự chậm xuất hiện của type I IFN. Sự chậm trễ của tín hiệu type I IFN đã kết hợp với hiện tượng virus nhân bản nhanh chóng, làm tăng cường tích tụ các monocyte/macrophage viêm và từ đó làm gia tăng các cytokine/chemokine trong phổi, gây thoát mạch, giảm đáp ứng T cell đặc hiệu với virus.
Hiểu biết về sinh bệnh học trong nhiễm trùng MERS-CoV dựa trên một số lượng hạn chế các trường hợp sinh thiết và tử thiết. Một số ít nghiên cứu cho thấy hình ảnh bệnh học nhiễm MERS-CoV bao gồm tổn thương phế nang lan tỏa tiết dịch với tạo màng trong, phù phổi, quá sản type II pneumocyte, viêm phổi kẽ (ưu thế viêm lymphocyte) và tế bào hợp bào đa nhân. Tình trạng hoại tử tuyến chế tiết dưới niêm mạc cũng được nhận thấy. Các tổn thương phế quản cơ bản trên cũng nằm trong bệnh học cơ bản của suy hô hấp và các bất thường Xquang ngực trong nhiễm MERS-CoV. Các tế bào tấn công đích ở phổi mà MERS-CoV hướng tới là pneumocytes, tế bào biểu mô đa nhân (multinucleated epithelial cells), và tế bào tuyến dưới niêm mạc. Tất cả các tế bào này đều có cấu trúc protein bề mặt đa chức năng là dipeptidyl peptidase 4 (DPP4) tạo ra điểm tiếp nhận ban đầu để MERS-CoV xâm nhập.
Đáp ứng miễn dịch là phản ứng sống còn và kiểm soát nhiễm CoV. Tuy nhiên phản ứng này có thể dẫn đến vượt ngoài kiểm soát và trở thành miễn dịch bệnh lý. Sự nhận dạng thông tin di truyền virus và kích hoạt các gen tạo protein tiền viêm hình thành. Bằng cách như vậy, tương tác virus-tế bào chủ đã tạo ra một loạt các chất trung gian miễn dịch nhằm khống chế sự xâm nhập của virus. Tuy nhiên đáp ứng miễn dịch bẩm sinh này cần được điều hòa trong một khuôn khổ xác định nếu không sẽ tạo ra phản ứng đáp ứng miễn dịch bệnh lý. Giải phẫu tử thi viêm phổi do COVID-19 cho thấy COVID-19 gây đáp ứng viêm ở đường hô hấp dưới và dẫn đến hậu quả tổn thương phổi. Tóm lại, virus COVID-19 thoạt đầu xâm nhập vào niêm mạc hô hấp, gây nhiễm các tế bào khác, kích hoạt các đáp ứng miễn dịch và tạo ra cơn bão cytokine từ đó hình thành các diễn biến nặng trên người bệnh.
Khoảng 1 tháng sau dịch 2019-nCoV khởi phát, hình ảnh lâm sàng và virus học 2019-nCoV đã được nghiên cứu. Gây nhiễm in vitro 2019-nCoV trên tế bào bề mặt niêm mạc đường thở người gây ra hiệu ứng tế bào và làm ngưng hoạt động các lông chuyển. Trên tất cả bệnh nhân, kể cả bệnh nhân không triệu chứng, đều ghi nhận có hình ảnh bất thường trên CT ngực. Kết quả xét nghiệm huyết thanh ban đầu cho thấy đậm độ IL-1β, IL-1Rα, IL-7, IL-8, IL-9, IL-10, basic FGF, GCSF, GMCSF, IFNγ, IP10, MCP1 tăng cao hơn nhóm chứng khỏe mạnh. Những bệnh nhân nặng cần nhập ICU ngưỡng huyết thanh IL-2, IL-7, IL-10, GSCF, IP10, MCP1 cao hơn những bệnh nhân không nhập ICU. Điều này cho thấy nhưng rối loạn bệnh lý miễn dịch góp phần tạo nên bệnh cảnh nặng.
Triệu chứng đặc trưng nhất của bệnh nhân mắc COVID - 19 là suy hô hấp và trên hầu hết bệnh nhân vào ICU là do suy hô hấp. Ngoài ra, một số bệnh nhân mắc COVID - 19 cũng có dấu hiệu thần kinh thí dụ như đau đầu, buồn nôn và nôn. Ngày càng nhiều bằng chứng cho thấy coronavirus không phải lúc nào cũng bị giới hạn trong đường hô hấp và chúng cũng có thể xâm chiếm hệ thống thần kinh trung ương gây ra các bệnh thần kinh. SARS - CoV đã được báo cáo có mặt trong não của cả bệnh nhân và động vật thí nghiệm, trong đó não bị nhiễm trùng nặng. Hơn nữa, một số coronavirus đã được chứng minh là có khả năng lây nhiễm từ phổi và đường hô hấp dưới qua các sinap thần kinh để đến trung tâm hô hấp ở tủy sống.
3. LÂM SÀNG VÀ ĐIỀU TRỊ
Cho đến nay, phương pháp chẩn đoán lâm sàng tiêu chuẩn vàng COVID-19 là phát hiện axit nucleic (mẫu tăm bông ngoáy mũi họng hoặc mẫu từ đường hô hấp) bằng phương pháp RT-PCR và xác nhận thêm bằng giải trình tự gen tiếp theo.
Một cas nghi ngờ khi có một trong các triệu chứng sốt, ho và đau họng với tiền sử phơi nhiễm vùng dịch hoặc với người nhiễm. Tuy nhiên, với người không triệu chứng, thậm chí có triệu chứng nhưng không sốt sẽ rất khó phát hiện và kiểm soát.
Chẩn đoán xác định bằng test sinh học phân tử trên dịch tiết đường thở. Virus cũng có thể phát hiện thấy trên phân, máu của những trường hợp nặng. Cũng cần nhớ rằng PCR đa mồi (multiplex PCR) hiện nay đang sử dụng không gồm mồi COVID-19. Các xét nghiệm khác không có tính đặc hiệu. Bạch cầu máu thông thường là bình thường hoặc thấp. Có thể giảm lymphocyte, số lượng lymphocyte <1000 kết hợp với bệnh nặng. Tiểu cầu thường là bình thường hoặc thấp nhẹ. CRP và tốc độ máu lắng nói chung là tăng nhưng PCT thường là bình thường. Tăng PCT có thể gợi ý đồng nhiễm khuẩn. ALT/AST, prothrombin time, creatinine, D-dimer, CPK và LDH có thể tăng và tăng cao trong bệnh cảnh nặng. Xquang thường thấy tổn thương thâm nhiễm hai bên, nhưng có thể bình thường ở giai đoạn sớm. CT chẩn đoán nhậy hơn và đặc hiệu hơn. Hình ảnh CT là thâm nhiễm, kính mờ, đông đặc dưới phân thùy. Cũng có thể có hình ảnh bất thường Xquang ngực trên bệnh nhân không triệu chứng hay không có triệu chứng hô hấp dưới. Thực tế trong thực hành đã sử dụng hình ảnh CT để chẩn đoán COVID-19 trong trường hợp nghi ngờ nhưng test chẩn đoán sinh học phân tử âm tính. Nhiều bệnh nhân sau đó dương tính khi làm test lại.
Cần chẩn đoán phân biệt với tất cả các dạng nhiễm virus hô hấp (influenza, parainfluenza, respiratory syncytial virus, adenovirus, human metapneumovirus, non-COVID-19 coronavirus), viêm phổi atyical pathogens (mycoplasma, chlamydia) và nhiễm khuẩn. Không thể chẩn đoán phân biệt với COVID-19 bằng lâm sàng và các xét nghiệm thường quy.
Hội chứng lâm sàng COVID-19 có thể từ không triệu chứng tới nhẹ (sốt, ho) tới suy hô hấp nặng, suy đa tạng, và tử vong. Cho tới hiện nay 80% các trường hợp là nhẹ. 15% có biến chứng hô hấp dưới (thí dụ viêm phổi), 3-5% cần ICU. Những người bệnh tiến triển nặng có biểu hiện lâm sàng ban đầu âm thầm với triệu chứng hô hấp tối thiểu diễn biến dần tới suy hô hấp chỉ trong 2 tuần.
Hai nghiên cứu loạt ca ở bệnh viện Wuhan chi tiết diễn biến lâm sàng cho thấy hầu hết bệnh nhân có sốt (83-99%), ho (59-82%) và khó thở (30% khi nhập viện), một nhóm bệnh nhân có nôn ói khi khởi bệnh. Trên các thông báo loạt ca này, 17- 20% có triệu chứng ARDS, 11-13% cần thở máy không can thiệp, 4-12% cần thở can thiệp và 3% được đặt ECMO.
Đáng lưu ý là bệnh nhân ở ngoài tỉnh Hubei biểu hiện nhẹ hơn so với bệnh nhân ở Wuhan. Tương tự, tỷ lệ tử vong ngoài Trung quốc được thông báo là thấp hơn. Sự khác biệt về con số thống kê này có thể do sai số chọn mẫu do bệnh nhân ở Wuhan chỉ được chọn trên nhóm bệnh nhân nặng hoặc do yếu tố cơ địa người châu Á có khả năng trình diện cao hơn thụ thể ACE2 trên niêm mạc hô hấp với virus. Trẻ sơ sinh, trẻ nhỏ và trẻ em có tỷ lệ mắc và bệnh nhẹ hơn.
Xquang trên hầu hết bệnh nhân (≥90%) có bất thường trên Xquang ngực hoặc CT, thông thường là tổn thương 2 bên. CT ngực cho hình ảnh kính mờ có hay không dấu hiệu dầy vách hoặc đông đặc phổi với ưu thể ở ngoại vi và ở phía sau. Ở giai đoạn sau của bệnh, (4 ngày sau nhập viện), tổn thương có vẻ giống đông đặc hơn.
Mẫu dịch rửa phế quản-phế nang (BAL) thể hiện tải lượng virus cao hơn so với bệnh phẩm phết họng. Với tải lượng như vậy, nội khí quản, nội soi là các thủ thuật nguy cơ cao phát tán virus trong môi trường bệnh viện và tăng khả năng lây nhiễm cho nhân viên y tế thực hiện chăm sóc và làm thủ thuật.
Trong một nghiên cứu khác trên 1.099 trường hợp có xác định xét nghiệm virus trên bệnh nhân nhập viện các tác giả ghi nhận: Các triệu chứng lâm sàng phổ biến nhất là sốt (88,7%) ho (67,8%), mệt mỏi (38,1%) khạc đàm (33,4%), khó thở (18,6%), đau họng (13,9%), đau đầu (13,6%). Một số bệnh nhân có biểu hiện triệu chứng tiêu hóa (tiêu chảy, nôn ói). Biểu hiện lâm sàng như trên là ổn định và không khác với những báo cáo trước đó ở Wuhan, Hubei. Sốt ho là triệu chứng thường thấy nhất trong khi triệu chứng hô hấp trên và tiêu hóa lại ít gặp cho thấy có sự khác nhau về tính đặc hiệu mô của virus (viral tropism) so với SARS-CoV, MERSCoV và influenza. Người già, những người thường có các bệnh đồng mắc như tăng huyết áp, COPD, tiểu đường, bệnh tim, bệnh tiến triển nhanh tới ARDS, sốc septic, toan chuyển hóa khó điều chỉnh, rối loạn đông máu, thậm chí tử vong.
Xét nghiệm cận lâm sàng hầu hết bệnh nhân có kết quả bạch cầu máu bình thường hoặc giảm nhẹ và giảm bạch cầu lympho. Nhưng trên những trường hợp nặng, BCĐNTT, D-dimer, ure và creatinine máu tăng cao một cách có ý nghĩa trong khi bạch cầu lympho tiếp tục giảm. Thêm vào đó, các yếu tố viêm IL-6, IL- 10, TNF-α tăng cho thấy diễn biến đáp ứng miễn dịch của bệnh nhân. Các dữ liệu cũng cho thấy bệnh nhân nhập viện ICU có ngưỡng huyết thanh IL-2, IL-7, IL-10, granulocyte colony-stimulating factor (GCSF), 10 kD interferongamma-induced protein (IP-10), monocyte chemoattractant protein-1 (MCP-1), macrophage inflammatory protein 1-α (MIP-1α), and TNF-α cao hơn. Hình ảnh CT scan cho thấy hình mờ dạng kính mờ (56,4%) và mờ 2 bên (51,8%), đôi khi có hình mờ dạng tròn và ưu thế phân bố ngoại vi. Một số trường hợp đã có chẩn đoán xác định nhưng trên CT không có biểu hiện bất thường. Độ nhậy của chẩn đoán Xquang là hạn chế do vậy cần kiểm tra đối chiếu giữa lâm sàng và xét nghiệm xác định ARN.
Hầu hết bệnh nhân có kết cục lâm sàng tốt trong khi một số bệnh nhân, thông thường là người già, có bệnh đồng mắc mạn tính, diễn biên xấu. Cho đến 1/3/2020, WHO ghi nhận từ Trung quốc đại lục, tỷ lệ nặng là 18,1% và tử vong là 3,5%. Các biến chứng nặng bao gồm suy hô hấp (ARDS), loạn nhịp tim, rối loạn chức năng gan, sốc, suy thận cấp và nhiễm trùng thứ phát. Các biến chứng nặng gắn liền với kết cục xấu. Diễn biến bệnh có khuynh hướng nhanh hơn ở người già. Thời gian từ khi có triệu chứng khởi đầu tới tử vong nhanh hơn ở người từ 65 trở lên. Đặc điểm lâm sàng này cũng giống như đối với bệnh nhân nhiễm H7N9.
Ghi nhận triệu chứng lâm sàng trên bệnh nhân nhập viện, một nghiên cứu ở Wuhan trên 41 bệnh nhân có chẩn đoán xác định nhiễm COVID19 cho đến 2/1/2020 cho thấy hầu hết là nam giới và dưới nửa là có bệnh nền (32%) trong đó tiểu đường (20%), tăng huyết áp (15%) và bệnh tim-mạch (15%). Tuổi trung bình 49 (41-58), 66% có phơi nhiễm chợ hải sản Wuhan.Triệu chứng khởi đầu hay gặp nhất là sốt (98%), ho (76%) mệt mỏi (44%). Các triệu chứng ít gặp hơn gồm đàm (28%), đau đầu (8%), ho máu (5%), tiêu chảy (3%). Khó thở xuất hiện ở 55% với thời giant trung bình từ lúc khởi bệnh tới khi có triệu chứng khó thở là 8 ngày. 63% có giảm lymphocyte. Tất cả bệnh nhân đều có bất thường phổi trên CT scan. Các biến chứng bao gồm suy hô hấp (29%), RNAaemia 15%, suy tim cấp (12%), nhiễm trùng thứ phát 10%, 32% cần nhập ICU và 15% tử vong. So với bệnh nhân không nhập ICU, bệnh nhân nhập ICU có ngưỡng huyết thanh IL2, IL7, IL10, GSCF, IP10, MCP1, MIP1A, và TNFα cao hơn.
Một nghiên cứu ở Mỹ đã ghi nhận trên 393 bệnh nhân đầu tiên mắc Covid-19 được đưa vào hai bệnh viện ở thành phố New York. Loạt ca hồi cứu này bao gồm người lớn từ 18 tuổi trở lên với xác nhận Covid-19 đã được được nhập viện trong khoảng thời gian từ ngày 5 tháng 3 (ngày xảy ra trường hợp dương tính đầu tiên) và ngày 27 tháng 3 năm 2020. Cả hai bệnh viện đều áp dụng chiến lược đặt nội khí quản sớm với việc sử dụng hạn chế ống thông mũi cao trong giai đoạn này. Trong số 393 bệnh nhân, độ tuổi trung bình là 62,2 tuổi, 60,6% là nam giới và 35,8% bị béo phì. Các triệu chứng phổ biến nhất là ho (79,4%), sốt (77,1%), khó thở (56,5%), đau cơ (23,8%), tiêu chảy (23,7%), và buồn nôn và nôn (19,1%). Hầu hết các bệnh nhân (90,0%) bị giảm bạch cầu, 27% bị giảm tiểu cầu và nhiều người có giá trị chức năng gan tăng và các dấu hiệu viêm. Từ ngày 5 tháng 3 đến ngày 10 tháng 4, suy hô hấp dẫn đến thở máy xâm lấn đã phát triển ở 130 bệnh nhân (33,1%); cho đến nay, chỉ có 43 trong số những bệnh nhân này (33,1%) đã được rút nội khí quản. Tổng cộng, 40 bệnh nhân (10,2%) đã chết và 260 (66,2%) đã được xuất viện; dữ liệu kết quả không đầy đủ cho 93 bệnh nhân còn lại (23,7%). Những bệnh nhân được thở máy xâm lấn có nhiều là nam giới, bị béo phì và có các giá trị chức năng gan và các dấu hiệu viêm (ferritin, d-dimer, protein phản ứng C và procalcitonin) cao hơn so với những bệnh nhân không thở máy xâm lấn. Trong số những bệnh nhân được thở máy xâm lấn, 40 (30,8%) không cần oxy bổ sung trong 3 giờ đầu sau khi vào khoa cấp cứu. Bệnh nhân được thở máy xâm lấn có nhiều khả năng cần hỗ trợ thuốc vận mạch (95,4% so với 1,5%) và có các biến chứng khác, bao gồm rối loạn nhịp nhĩ (17,7% so với 1,9%) và chạy thận nhân tạo (13,3% so với 0,4%). Trong số 393 bệnh nhân trên các biểu hiện của bệnh nhìn chung tương tự như ở một nghiên cứu loạt ca lớn ở Trung quốc. Tuy nhiên, các triệu chứng tiêu hóa dường như phổ biến hơn ở Trung Quốc (nơi các triệu chứng này xảy ra ở 4 đến 5% bệnh nhân). Sự khác biệt này có thể phản ánh sự khác biệt về địa lý hoặc khác biệt báo cáo. Béo phì là phổ biến và có thể là một yếu tố nguy cơ gây suy hô hấp dẫn đến thở máy xâm lấn. Tỷ lệ bệnh nhân trong loạt ca bệnh của nghiên cứu này được thở máy xâm lấn cao hơn 10 lần so với Trung Quốc. Bệnh nhân trong nghiên cứu bệnh nặng hơn (vì xét nghiệm và nhập viện ở Hoa Kỳ chủ yếu giới hạn ở những bệnh nhân mắc bệnh nặng hơn) và chiến lược đặt nội khí quản sớm được sử dụng trong các bệnh viện ở Mỹ. Tuy nhiên, nhu cầu cao về thở máy xâm lấn có khả năng áp đảo nguồn lực của bệnh viện. Diễn biến xấu xảy ra ở nhiều bệnh nhân trước đó tình trạng đã ổn định. Gần một phần ba số bệnh nhân được thở máy xâm lấn không cần thở Oxy bổ sung. Các quan sát cho thấy các bệnh nhân được thở máy xâm lấn hầu như đều được hỗ trợ thuốc vận mạch và nhiều người cũng phải chạy thận nhân tạo cho thấy rằng cũng cần phải tăng cường dự trữ cung ứng cho nguồn lực này.
Đối với viêm phổi nhập ICU, cũng một nghiên cứu ở Wuhan từ cuối tháng 12/2020 tới 26/1/2020 đã ghi nhận trên 52 trường hợp. Các trường hợp nặng nhập ICU trên tổng số các trường hợp nhập viện là 7,3% (52/710). Tuổi tuổi trung bình 59,7 (SD 13,3), 67% là nam giới, 40% có bệnh lý nền mạn tính, 98% sốt, 61,5% ăn chay trường, thời gian trung bình từ lúc nhập ICU tới lúc tử vong là 7 ngày (3-11). So với những trường hợp không tử vong, tuổi tử vong cao hơn (64,6 vs 51,9), dễ chuyển ARDS hơn (82% vs 45%), thở máy nhiều hơn ( 94% vs 35%). Hầu hết bệnh nhân tổn thương đa tạng. 67% ARDS, 29% tổn thương thận cấp, 23% tổn thương tim, rối loạn chức năng gan 29%, 2% TKMP. Có 71% các trường hợp thở máy. Nhiễm trùng bệnh viện xảy ra trên 13,5%. Các tác giả này cho rằng mức độ nghiêm trọng của viêm phổi SARS-CoV-2 gây ra sự căng thẳng lớn đối với các nguồn lực chăm sóc quan trọng trong bệnh viện, đặc biệt là nếu ở đây không có đủ nhân viên hoặc nguồn lực.
Trên các trường hợp nặng nhập ICU, một nghiên cứu ở Huazhong (Trung quốc) từ 25/1/2020-25/2/2020 đã phân tích lâm sàng những trường hợp tử vong so với những trường hợp không tử vong. Trên 334 trường hợp nhập ICU cho thấy những người nhập ICU có tỷ lệ tuổi cao trên 60 nhiều hơn, cứ tăng mỗi 10 tuổi sẽ tăng 58% nguy cơ tử vong (HR: 1.58, 95% CI: 1.38-1.81, P<0.001). Khó thở là triệu chứng phổ biến trên những cas tử vong kết hợp với tăng nhịp thở, giảm tỷ lệ SpO2/FiO2 (S/F). S/F thấp có liên quan nghịch với ARDS (r=-0,68). S/F cứ tăng mỗi 10 thì nguy cơ tử vong giảm 10% (HR: 0.90, 95% CI: 0,88-0,92, P<0,001). 88,3% bệnh nhân đã phát triển ARDS tử vong sau 28 ngày. Những người tử vong có nhiều khả năng có các bệnh đi kèm ban đầu (với tất cả P≤ 0,05). Cũng trong nghiên cứu này ghi nhận giảm lymphcyte gặp trên 69,5% và trên bệnh nhân tử vong tỷ lệ giảm cao hơn so với những người không tử vong (91,6% vs 55,7%, P<0.001). Số lượng lymphocyte cao hơn kết hợp có ý nghĩa với giảm tử vong (HR: 0,1, 95% CI: 0,06-0,18, P<0.001). 82,3% bệnh nhân được điều trị kháng virus, 77,3% bệnh nhân được điều trị kháng sinh. Các điều trị hỗ trợ khác bao gồm gamma globulin (45,3%), giãn cơ (11,0%), và glucocorticoids (65,4%), ECMO (0,6%), chạy thận liên tục (2,6%). Về hồi sức hô hấp, nghiên cứu ghi nhận 10,2% bệnh nhân được điều trị bằng thở Oxy liều cao qua xông mũi (high-flow nasal cannula, HFNC). Trong số đó có 65,7% bệnh nhân thở máy xâm lấn và 34,3% thở HFNC đơn thuần. Trong số thở HFNC đơn thuần, tử vong trong 28 ngày là 58,3%. 40,6% bệnh nhân được thông khí nhân tạo (non-invasive ventilator, NIV hoặc invasive ventilator, IV), trong đó có 79,4% NIV. Trong số những người NIP đơn thuần tử vong trong 28 ngày là 79,4%. Trong khi tử vong trên bệnh IV trong 28 ngày là 97%. Thời gian từ khi vào ICU tới lúc thông khí nhân tạo IV là 5 ngày và thời gian trung bình IV là 4 ngày. Có 145/334 bệnh nhân ARDS, trong số họ 69,0% được thông khí nhân tạo IV. Các tác giả của nghiên cứu kết luận tử vong 133/344 (38,7%) trong 28 ngày. Thời gian từ khi vào tới khi tử vong là 25 ngày. Trên nhưng người không tử vong, 87,7% được ra viện trong 28 ngày. Thời gian trung bình từ lúc khởi bệnh tới khi xác định RT-PCR là 8 ngày (5-11). Trên những người không tử vong, thời gian âm tính hóa RT-PCR là 12 ngày (9- 15). Trong khi trên bệnh nhân tử vong, thời gian trung bình từ khi xác định RTPCR cho tới lúc tử vong là 15 ngày (10-19).
Trong một nghiên cứu khác cũng trên bệnh nhân tử vong tại Wuhan từ 9/1/2020 đến 15/2/2020 ghi nhận thêm đa số tử vong do suy đa phủ tạng. Khó thở xuất hiện sớm là triệu chứng dự đoán nguy cơ nặng. Giảm bạch cầu ái toan tiên lượng nặng. Kết hợp điều trị kháng sinh và kháng virus không cho thấy có lợi.
Phân tích khác biệt triệu chứng lâm sàng, cận lâm sàng và mức độ nặng, một nghiên cứu đã được thực hiện trên 476 nệnh nhân từ 1/1/2020 tới 15/2/2020 ở 3 bệnh viện Wuhan, Shanghai và Anhui. Bệnh nhân được chia thành 4 nhóm theo tuổi và 3 nhóm theo mức độ năng (trung bình, nặng và rất nặng). Nghiên cứu ghi nhận bệnh đồng mắc trên nhóm trung bình 37,8%, nặng 46,3% và rất nặng 67,1%. Bệnh nhân sử dụng ACEI/ARB (thuốc huyết áp ức chế men chuyển) nhóm trung bình nhiều hơn so với nhóm nặng và rất năng. Tổn thương nhiều thùy và TDMP gặp trên nhóm rất nặng nhiều hơn nhóm trung bình. So với nhóm trung bình, điều trị kháng virus trong 4 ngày đầu và nhiều bệnh nhân nhận được điều trị kháng sinh, CRS hơn trong nhóm nặng và rất nặng. Tỷ lệ tử vong trên 75 tuổi cao hơn so với nhóm trẻ hơn. Các tác giả kết luận suy đa tạng và giảm chức năng miễn dịch là đặc điểm của các trường hợp nặng và rất nặng. Có sự khác biệt có ý nghĩa trong việc sử dụng thuốc ACEI/ARB giữa các mức độ nặng (bệnh nhân nhóm trung bình sử dụng thuốc nhiều hơn nhóm nặng). Tổn thương đa thùy và TDMP có liên quan tới nhau.
Trên bệnh nhân nặng nhập viện, một nghiên cứu ở Seattle (Mỹ) trên 9 bệnh viện với 24 trường hợp nhập ICU xác định là nhiễm Covid-19 đến 23/3/2020 và theo dõi sau 14 ngày ghi nhận tuổi trung bình 64±18, 63% là nam giới. Thời gian khởi bệnh tới lúc nhập viện là 7±4 ngày. Triệu chứng thường gặp trên hầu hết bệnh nhân là ho, khó thở. 50% bệnh nhân sốt khi nhập viện, 58% tiểu đường. Tất cả bệnh nhân đều có suy hô hấp. 75% cần thở máy. Hầu hết (17/24) có giảm huyết áp và sử dụng vận mạch. Một nửa tử vong tại ICU trong khoảng 1-18 ngày.
Hiện chưa có bất kỳ một nghiên cứu phân tích đối chứng nhằm đánh giá hiệu quả điều trị nào. Điều trị chủ yếu là hỗ trợ và triệu chứng. Biện pháp đầu tiên là tránh lây nhiễm. Trường hợp nhẹ điều trị tại nhà với những cảnh báo nguy cơ. Các nguyên tắc cơ bản là kiểm soát tốt nước, dinh dưỡng và các triệu chứng sốt, ho. Kháng sinh và kháng virus thường quy là không nên nếu đã có chẩn đoán xác định. Xem xét thở Oxy nếu có giảm Oxy máu qua xông mũi, mask, HFNC (high flow nasal cannula) và NIV cũng được chỉ định. Thở máy can thiệp, chạy thận và ECMO có thể cần thiết cho những cas rất nặng. Kháng sinh, kháng nấm được chỉ định khi nghi ngờ hoặc chứng minh được có đồng nhiễm.
Vai trò của CRS là không chứng minh được. WHO và một số guideline quốc tế tán đồng không khuyến cáo trong khi guideline Trung quốc khuyến cáo sử dụng liều thấp-trung bình ngắn ngày trong COVID-19 ARDS.
Kháng virus ribavirin, lopinavirritonavir đã được sử dụng thử nghiệm trên cơ sở kinh nghiệm trong SARS and MERS. Có một nghiên cứu về kinh nghiệm sử dụng remdesivir, một thuốc kháng RNA phổ rộng điều trị Ebola, điều trị COVID-1. Việc này còn cần nhiều bằng chứng hơn.
Các điều trị khác đã được đề xuất như arbidol (thuốc kháng virus ở Nga, Trung quốc), truyền Ig, interferon, chloroquine và plasma bệnh nhân đã nhiễm COVID- 19. Guideline Trung quốc đã đề nghị sử dụng thuốc thảo dược.
Trong một bài viết với tựa đề “Đặt việc xử trí hô hấp coronavirus trên những nguyên tắc sinh lý”, tác giả có những nhận định. Đặc điểm hô hấp chủ yếu trên bệnh nhân coronavirus nặng 2019 (Covid-19) là giảm Oxy máu động mạch. Đã có các bất thường quá lớn trong cơ chế cơ học phổi (giảm compliance). Cơ chế giảm thông khí phế nang là không phổ biến trong Covid-19. Thay vào đó, giảm Oxy máu trong bệnh cảnh Covid-19 thông thường kết hợp với tăng chênh áp Oxy (gradient) phế nang-động mạch (a-A), có nghĩa là có hiện tượng bất tương xứng thông khí/tưới máu hoặc là shunt trong phổi. Phân tích khí máu động mạch có giá trị chính xác trong việc đánh giá trao đổi khí. Với các thông số PaO2, PaCO2 và FIO2, thông số chênh áp Oxy (gradient) phế nang-động mạch (a-A) dễ dàng được tính toán. Chênh áp Oxy a-A cho phép xác định chính xác hơn cơ chế sinh lý bệnh của tình trạng giảm Oxy máu so với việc sử dụng tỷ lệ PaO2/FIO2. Nếu Oxy máu tăng khi bổ sung Oxy có nghĩa là có sự hiện diện của bất tương xứng thông khí/tưới máu. Như vậy, bão hòa Oxy máu của bệnh nhân có thể vẫn duy trì ổn định mà không cần nhờ đến thông khí nhân tạo. Nếu bệnh nhân không tăng Oxy máu khi đã bổ sung Oxy có nghĩa là có sự hiện diện của cơ chế shunt trong phổi. Những bệnh nhân này nên có thở máy sớm. Tác giả nhấn mạnh rằng điều quan trọng là những người chăm sóc có kiến thức cần thiết để giải thích oxy hóa động mạch một cách khoa học, biết khi nào nên thở máy và cũng biết cách nhanh chóng tháo máy thở để cung cấp máy cho bệnh nhân tiếp theo.
4. TÓM TẮT GUIDELINE IDSA VÀ ATS
IDSA (11/4/2020)23
Khuyến cáo 1.
Trên bệnh nhân vào bệnh viện với chẩn đoán COVID-19, việc khuyến nghị hydroxychloroquine / chloroquine chỉ mới là thử nghiệm lâm sàng. (Chưa biết)
Khuyến cáo 2.
Trên bệnh nhân vào bệnh viện với chẩn đoán COVID-19, việc khuyến nghị hydroxychloroquine / chloroquine + azithromycin chỉ mới là thử nghiệm lâm sàng. (Chưa biết)
Khuyến cáo 3.
Trên bệnh nhân vào bệnh viện với chẩn đoán COVID-19, việc khuyến cáo kết hợp lopinavir/ritonavir chỉ mới là thử nghiệm lâm sàng. (Chưa biết)
Khuyến cáo 4.
Trên bệnh nhân vào bệnh viện với chẩn đoán viêm phổi khuyến cáo chống lại việc sử dụng corticosteroids (khuyến cáo có điều kiện và bằng chứng rất thấp).
Khuyến cáo 5.
Trên bệnh nhân vào bệnh viện với chẩn đoán ARDS do COVID- 19, việc khuyến cáo corticosteroids chỉ mới là thử nghiệm lâm sàng. (Chưa biết)
Khuyến cáo 6.
Trên bệnh nhân vào bệnh viện với chẩn đoán COVID-19, việc khuyến cáo tocilizumab chỉ mới là thử nghiệm lâm sàng. (Chưa biết)
Khuyến cáo 7.
Trên bệnh nhân vào bệnh viện với chẩn đoán COVID-19, việc khuyến cáo huyết tương người bình phục chỉ mới là thử nghiệm lâm sàng. (Chưa biết)
ATS (30/3/2020)
Sinh học: SARS-CoV-2 là virus RNA chuỗi đơn có khả năng lây lan sang người từ nguồn động vật. Đó có thể là dơi hoặc tê tê. Nó được cho là lây lan từ người sang người thông qua hạt bắn từ đường hô hấp. Các con đường lây nhiễm khác (ví dụ như tiếp xúc, tiêu hóa) có thể xảy ra do virus có thể tồn tại trên bề mặt và bị thải ra phân, nhưng không rõ liệu đây có phải là những cách lây lan đáng kể không?. Có bằng chứng lây truyền bởi các cá nhân không có triệu chứng. Virus liên kết với thụ thể ACE2 trên tế bào phổi type II. Tuy nhiên, vai trò của thuốc ức chế men chuyển angiotensin và thuốc ức chế thụ thể angiotensin (ARB) là phương pháp điều trị hoặc là các yếu tố nguy cơ gây bệnh còn chưa không rõ ràng. Thời gian ủ bệnh được báo cáo là 3-12 ngày với thời gian trung bình của sự phát tán virus là 20 ngày. Có bằng chứng cho thấy virus thay đổi theo thời gian. Có thể có nhiều chủng SARS-CoV-2 đang lưu hành.
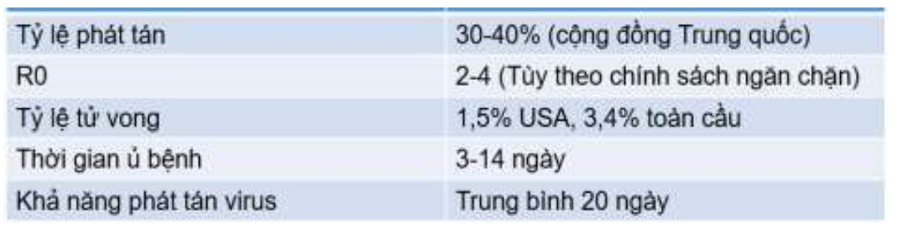
Dịch tễ học: Các đặc điểm như tỷ lệ phát tán (attack rate, là % số người trong nhóm có nguy cơ bị mắc mắc bệnh), R0 (R naught, số các trường hợp dự kiến bị nhiễm trực tiếp bởi một trường hợp trong dân số mà tất cả các cá nhân đều nhậy cảm với bệnh) và tỷ lệ tử vong (ca fatality rate, CFR là % số người nhiễm bệnh chết) được trình bày theo từng tình huống nghiên cứu. Các đặc điểm dịch tễ này phụ thuộc vào các yếu tố như tỷ lệ kiểm tra, mật độ dân số và các chiến lược kiểm soát khác nhau theo từng địa điểm. Những yếu tố này cũng có thể thay đổi theo thời gian.
Bảng 1. Tóm tắt các đặc điểm dịch tễ được báo cáo của SARS-CoV-29.
Xét nghiệm: Các bất thường xét nghiệm sau đây đã được quan sát thấy ở những bệnh nhân mắc COVID-1910:
- Công thức máu toàn bộ: Số lượng bình thường, giảm bạch cầu, giảm bạch cầu lympho >80%, giảm tiểu cầu,
- Sinh hóa: Tăng BUN / creatinine, tăng AST, ALT và bilirubin toàn phần. Tăng D-dimer, interleukin -6 và lactate dehydrogenase
- Các marker viêm: Procalcitonin bình thường hoặc thấp, Protein phản ứng C và ferritin cao
Hình ảnh: Xquang ngực thường không thấy bất thường khi chẩn đoán bệnh nên không sử dụng để chẩn đoán COVID. Nhiều bệnh nhân có hình ảnh bình thường tại thời điểm chẩn đoán. Không nên thực hiện thường xuyên Xquang ngực để tránh lây nhiễm. Những bất thường sau đây đã được báo cáo (hình 2):
- Xquang ngực: Hình mờ không đều hai bên, ngoại vi.
- CT scan: Mờ dạng kính mờ hai bên, ưu thế ngoại vi, mờ loang lổ (crazy paving) và đông đặc.
- Siêu âm: Vân kerley B, dầy rãnh liên thùy, đông đặc với hình phế quản hơi. Siêu âm đánh giá chức năng tim cũng là cần thiết.
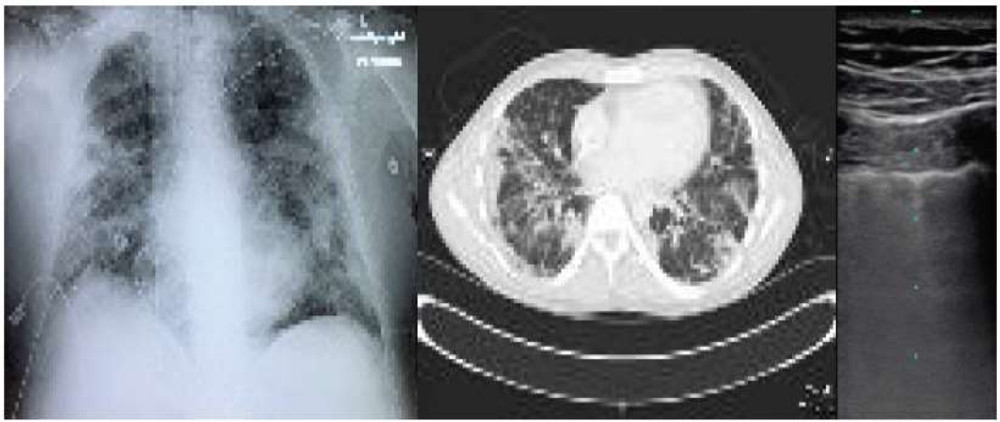
Hình 2. COVID-19 (A) Xquang ngực có hình mờ 2 bên; (B) CTscan có hình mờ lan tỏa dạng kính mờ ưu thế ngoại vi; (C) Siêu âm tại giường cho thấy ưu thế vân Kerley.
Test chẩn đoán và báo cáo: Do thiếu khả năng sẵn có cho xét nghiệm nên cho đến nay xét nghiệm còn rất khó khăn nhưng khả năng xét nghiệm đang tăng lên nhanh chóng. Các khuyến cáo sau đây đã được thực hiện liên quan đến xét nghiệm chẩn đoán và báo cáo.
Ngoáy mũi-họng để xét nghiệm SARS-CoV-2 (RT-PCR).
Phân biệt SARS-CoV-2 với các virus đường hô hấp lưu hành khác là rất quan trọng, đặc biệt là cúm. Do vậy cần xem xét các tác nhân gây bệnh đường hô hấp thông thường. Đồng nhiễm cũng đã được báo cáo. Không lấy đàm bằng phương pháp kích thích (sputum induction). Tránh nội soi phế quản trừ khi được chỉ định tuyệt đối. Nếu được chỉ định, hãy làm theo các khuyến cáo hiện tại về nội soi phế quản ở bệnh nhân nghi ngờ COVID-19 theo khuyến cáo của American Association for Bronchology and Interventional Pulmonology. Đo chức năng phổi hoặc spirometry không được chỉ định ở những bệnh nhân này. Ngoài ra, ATS và American College of Occupational and Environmental Medicine đã khuyến cáo không nên thực hiện đo chức năng phổi ngoại trú thông thường vì lo ngại lây lan. Thông báo cho các cơ sở y tế địa phương về các trường hợp dương tính
Kiểm soát cách ly nhiễm trùng cho các trường hợp đã xác nhận và nghi ngờ: Các khuyến cáo về cách ly và kiểm soát nhiễm trùng đang phát triển khi có nhiều thông tin hơn về virus SARS-CoV-2. Thực hành tốt nhất hiện nay bao gồm:
- Đặt tất cả các bệnh nhân nghi ngờ trong mặt nạ tránh giọt bắn trong khi khám và khi vận chuyển.
- Nếu cần tập trung theo dõi, hãy để bệnh nhân cách nhau 2 mét trong một phòng. Hạn chế thăm viếng.
- Cố gắng tránh vào phòng trừ khi cần thiết. Cố gắng di chuyển thiết bị y tế ra khỏi phòng.
- Vệ sinh tay: >20 giây với xà phòng và hoặc gel rửa tay chứa 60- 95% cồn. Sử dụng đồ phòng hộ cá nhân (Personal Protective Equipment, PPE) thích hợp theo đúng trình tự, bao gồm: Ngừa tiếp xúc, ngừa giọt bắn với bảo vệ mắt, phòng nhiễm qua khí thở khi thực hiện nội khí quản, rút ống nội khí quản, thở máy áp lực dương không xâm lấn (NIPPV), hút mạch hở, nội soi phế quản và điều trị bằng khí dung.
- Mặt nạ N95 phải được kiểm tra phù hợp.
- Tất cả nhân viên y tế phải được đào tạo về cách sử dụng và loại bỏ PPE đúng cách để ngăn ngừa tự nhiễm bẩn.
- Nếu có điều kiện, hãy xem xét sử dụng mặt nạ được cấp nguồn không khí sạch (powered air-purifying respirator, PAPR) hoặc mặt nạ làm sạch không khí có kiểm soát (controlled air purifying respirators, CAPR). Kiểm tra chặt chẽ để đảm bảo sử dụng mặt nạ phù hợp.
Khuyến cáo điều trị chung: Các chiến lược điều trị sau đây được khuyến cáo dựa trên kinh nghiệm cho đến nay. Lưu ý đây chỉ là những gợi ý và không nên thay thế quyết định lâm sàng tại giường bệnh.
- Hồi sức truyền dịch tiết kiệm (Fluid-sparing resuscitation)
- Kháng sinh kinh nghiệm nếu nghi ngờ nhiễm trùng thứ phát.
Do lo ngại về sự lan truyền của khí dung, các máy khí dung nên được chuyển đổi thành MDI. WHO đã không khuyến cáo chống lại việc sử dụng kháng viêm không steroid. Bác sĩ lâm sàng nên xem xét lựa chọn thay thế nếu có thận trọng. Bắt đầu sử dụng hoặc ngừng sử dụng ACE-I và ARB là một lĩnh vực còn đang được thảo luận căng thẳng. Tuyên bố chung của ACC (American College of Cardiology), AHA (American Heart Association) và HFSA (Heart Failure Society of America) khuyến cáo không nên ngừng sử dụng thuốc ACE-I và ARB ở bệnh nhân mắc COVID-19. Theo dõi và điều trị bệnh cơ tim và sốc tim đã được báo cáo là biến chứng muộn của COVID-19. Siêu âm tim trong khám ban đầu có thể hữu ích trong việc xác định bệnh nhân bị biến chứng này.
Corticosteroid không được khuyến cáo trừ khi cần cho các chỉ định khác như hen hoặc đợt cấp của COPD, sốc khó xử trí hoặc có bằng chứng về bão cytokine. Điều trị suy hô hấp giảm Oxy: Lưu ý đây chỉ là những gợi ý và không nên thay thế quyết định lâm sàng tại giường bệnh. Oxygen qua cannun mũi hoặc mask đơn giản hoặc mask không thở lại. Cân nhắc đặt nội khí quản sớm để tránh sử dụng khí dung qua NIPPV và đặt nội khí quản cấp cứu. Tránh sử dụng mask có túi thở có van để tránh lây nhiễm. Tránh soi thanh quản trực tiếp để giữ khoảng cách với bệnh nhân. Sử dụng ống soi video nếu có thể. Kết nối đường dẫn hút và đóng các nút chụp để tránh hở đường hút. Giảm thiểu sự cố hở và sử dụng các bộ lọc hạt khí hiệu quả cao (HEPA) giữa các ống nội khí quản và máy dò CO2 (CO2 detectors). Sử dụng chế độ thở bảo vệ phổi (lung-protective ventilation strategies) bằng ARDSnet protocol. Nằm sấp và gây liệt khi cần (prone and paralyze as needed).
Bệnh nhân có thể cần thở máy kéo dài.
ECMO (Extracorporeal Membrane Oxygenation) có thể có chỉ định nhưng tỷ lệ tử vong cao.
Theo dõi và điều trị bệnh cơ tim và sốc tim đã được báo cáo là biến chứng muộn của COVID-19. Siêu âm khi khám ban đầu cũng như xét nghiệm nồng độ BNP có thể hữu ích trong việc xác định bệnh nhân bị biến chứng này. Trong một nghiên cứu loạt ca gần đây từ Washington, 33% bệnh nhân bị bệnh cơ tim.
Trị liệu đang thử nghiệm: Hiện tại không có loại thuốc nào được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê chuẩn dành riêng cho việc điều trị bệnh nhân mắc COVID-19. Các loại thuốc hiện đã được phê duyệt cho các chỉ định khác cũng như các thuốc khác đang được nghiên cứu trong các thử nghiệm lâm sàng gồm:
- Các loại thuốc đã được FDA phê chuẩn có thể được sử dụng với tác dụng không chính thức (off-label): Chloroquine hoặc Hydroxychloroquine ngăn chặn sự xâm nhập của virus vào endosome. Dữ liệu in vitro cho thấy một số lợi ích nhưng dữ liệu từ nghiên cứu RCT còn thiếu.
- Các thuốc khác còn đang nghiên cứu có sẵn ở Mỹ: Tránh sử dụng với mục đích dự phòng với Remdesivir, một thuốc tương tự nucleotide chống virut.
- Các thuốc khác: Thuốc ức chế protease chống virut Lopinavir / ritonavir, cho đến nay chưa có xác định bằng nghiên cứu RCT. Thuốc Tocilizumab ức chế IL- 6 và có thể có vai trò trong cơn bão cytokine và cho bệnh nhân bị sốc.
Tiên lượng: Dựa trên kinh nghiệm ở Trung Quốc, 80% bệnh nhân có các triệu chứng nhẹ, 15% vừa phải và 5% nặng (cần thở máy). Hầu hết bệnh nhân xấu đi dần, với thời gian trung bình là 9 ngày kể từ khi khởi phát triệu chứng đến khi nhập viện ICU. Phụ nữ mang thai và trẻ em dường như có tiên lượng tốt hơn. Các yếu tố sau đây có liên quan đến kết quả xấu hơn: Tăng tuổi, bệnh đồng mắc bao gồm tiểu đường, bệnh tim mạch (gồm cả tăng huyết áp) và bệnh phổi mạn tính, điểm SOFA cao khi nhập viện, các bất thường trong xét nghiệm: tăng Ddimer, ferritin và troponin
Chiến lược kiểm soát: Các chiến lược sau đây được khuyến nghị để làm chậm tốc độ lây lan SARS-CoV-2: Truy tìm tiếp xúc, Giữ khoảng cách xã hội / vật lý, Kiểm dịch các trường hợp nghi ngờ và cá nhân bị phơi nhiễm, Hạn chế đi lại.
______________
Tác giả bài viết không có mâu thuẫn lợi ích cần khai báo. Bản thảo gửi đi ngày 20 tháng 4 năm 2020.
Các tài liệu đã đọc:
|
Tên bài |
Tác giả |
Nguồn công bố và thời gian |
|
|||
|
Genomic characterisation and coronavirus: implications for virus origins and receptor binding |
Roujian Lu et |
Lancet 2020; 395: 565–74 |
|
|||
|
Another Decade, Another Coronavirus |
Stanley |
N ENGL J MED 382;8 |
|
|||
|
A Review of Coronavirus Disease- |
Tanu Singhal |
The Indian Journal of |
|
|||
|
A pneumonia outbreak associated |
Peng Zhou et |
Nature Vol 579 12 March |
|
|||
|
Receptor recognition by the novel
|
Wan Y et al.
|
J Virol 94:e00127-20.
|
|
|||
|
COVID-19 and Lessons to be |
Meagan E. |
ANNALSATS Articles in |
|
|||
|
Novel coronavirus 2019-nCoV: |
S.A. Meo et al. |
European Review for Medical |
||||
|
Overlapping and discrete aspects |
Jia Liu et al. |
J Med Virol. 2020;92:491– |
||||
|
Aerosol and Surface Stability of |
Neeltje van |
N ENGL J MED 382;16 |
||||
|
The neuroinvasive potential of |
Yan‑Chao Li et |
J Med Virol. 2020;1–4. |
||||
|
Spread of SARS-CoV-2 in the |
D.F. |
April 14, |
||||
|
Hypothesis for potential |
Taisheng Li |
Emerging Microbes & |
||||
|
Renin–Angiotensin–Aldosterone |
Muthiah |
N ENGL J MED NEJM.ORG |
||||
|
A familial cluster of pneumonia |
Jasper Fuk |
Lancet 2020; 395: 514–23 |
||||
|
Overlapping and discrete aspects |
Jia Liu et al |
J Med Virol. 2020;92:491– |
||||
|
Death from Covid-19 of 23 Health |
Mingkun Zhan |
This letter was published on |
||||
|
The origin, transmission and clinical therapies on coronavirus disease 2019 (COVID-19) outbreak – an update on the status |
Yan-Rong Guo |
Military Medical Research |
||||
|
Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China |
Chaolin Huang |
www.thelancet.com Vol 395 |
||||
|
Clinical course and outcomes of |
Xiaobo Yang et |
www.thelancet.com/respirator |
||||
|
Clinical Course and Outcomes of |
Yang Wang et |
AJRCCM Articles in Press. |
||||
|
Clinical Features of 85 Fatal Cas of COVID-19 from Wuhan: A |
Yingzhen Du et |
AJRCCM Articles in Press. |
||||
|
Covid-19 in Critically Ill Patients |
Pavan K. |
March 30, |
||||
|
Clinical Characteristics of Covid-19 |
Parag Goyal et |
April 17, 2020, at NEJM.org. |
||||
|
Severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2) and coronavirus disease-2019 (COVID-19): The epidemic and the challenges |
Chih-Cheng Lai |
International Journal of |
|
|||
|
Infectious Diseases Society of |
Adarsh Bhimraj |
Last updated April 11, 2020 at |
|
|||
|
Diagnosis and Management of |
American |
AJRCCM Articles in Press. |
|
|||
|
Basing Respiratory Management of Coronavirus on Physiological |
Martin J. Tobin |
AJRCCM Articles in Press. |
|
|||