- Chi tiết
-
Được đăng: 19 Tháng 9 2015
Một trường hợp viêm đa sụn tái diễn đầu tiên tại Việt Nam được báo cáo. Một bệnh lý hiếm gặp nhưng lại có thể bắt gặp ở nhiều chuyên khoa do tính chất tổn thương đa cơ quan. Chẩn đoán và điều trị được bàn luận.
SUMMARY THE FIRST CASE OF RELAPSING POLYCHONDRITIS IN VIETNAM
Le Thuong Vu * Y Hoc TP. Ho Chi Minh * Vol. 8 * Supplement of No 1 * 2004: 140 - 145
The first case of relapsing polychondritis of Vietnam was reported. A rare disease but it can be met at some specialties due to its multisystemic character. Diagnosis and treatment was discussed.
ĐẶT VẤN ĐỀ
Viêm đa sụn tái diễn (relapsing polychondritis) là một bệnh đa cơ quan, mãn tính, không thường gặp có thể gây tử vong hoặc tàn phế và khó chẩn đoán.9 Chỉ có khoảng trên 600 trường hợp trong vài trăm bài báo cáo, nghiên cứu được tìm thấy trên y văn thế giới(1). Bệnh được đặc trưng bởi những đợt viêm mô sụn tái diễn có thể bao gồm sụn đàn hồi như sụn tai và mũi, sụn hyalin như sụn khớp ngoại vi, sụn xơ ở các khớp trục và sụn khí phế quản. Các cấu trúc giàu proteoglycan như mắt, tim, mạch máu và tai trong cũng có thể bị viêm. Các triệu chứng toàn thân sốt, mệt lả, sụt cân và những biểu hiện viêm mạch máu ở da và cơ quan nội tạng có thể hiện diện. Do không có xét nghiệm đặc hiệu để chẩn đoán, bệnh được chẩn đoán trên lâm sàng(2) (bảng 1).
Mối liên hệ với HLA-DR4 và thỉnh thoảng bệnh hay đi kèm một số bệnh tự miễn khác gợi ý đây là một bệnh tự miễn(3,12,13). Ở hầu hết các bệnh nhân, bệnh diễn tiến dao động nhưng nói chung là tiến triển, bao gồm những đợt viêm cuối cùng sẽ dẫn đến hủy họai cấu trúc cơ quan thương tổn. Điều trị bằng corticoids là một trong những điều trị hiệu quả nhất ∗ mang lại đáp ứng ngoạn mục nhưng do tác dụng phụ nhiều nếu sử dụng lâu dài nên những điều trị khác với dapsone, cyclophosphamide và azathioprine đã được đề cập(5).
Bảng 1: Tiêu chuẩn chẩn đoán lâm sàng nguyên thủy và cải biên của viêm đa sụn tái diễn2
|
McAdam và cộng sự (1976): Hiện diện của ít nhất ba biểu hiện lâm sàng sau |
|
Viêm sụn thanh quản, khí quản hay phế quản |
|
Viêm sụn mũi |
|
Viêm cả hai vành tai |
|
Rối lọan chức năng tiền đình ốc tai (điếc thần kinh, ù tai và chóng mặt) |
|
Viêm mắt (viêm kết mạc, viêm củng mạc, viêm thượng củng mạc, viêm giác mạc, viêm màng mạch) |
|
Viêm đa khớp không bào mòn huyết thanh âm tính |
|
Damiani and Levine (1979): Sự hiện diện của một trong 3 phối hợp sau |
|
Lớn hơn hay bằng 3 triệu chứng của McAdam (không cần tiêu chuẩn mô học) |
|
Ít nhất một tiêu chuẫn của McAdam với kết quả giải phẫu bệnh sinh thiết sụn phù hợp |
|
Tổn thương ít nhất hai vị trí giải phẫu riêng biệt có đáp ứng với steroids và/hoặc dapsone |
Với đặc điểm là bệnh đa cơ quan, bệnh là chẩn đoán phân biệt trong nhiều bệnh cảnh: khó thở do viêm hẹp đường hô hấp; suy tim do hở van tim; tổn thương các dây thần kinh sọ, viêm màng não hay rối loạn tâm thần; viêm sụn vành tai; viêm kết mạc hay thượng củng mạc(6). Ngay cả ở nước ngoài, bệnh vẫn thường được chẩn đóan trễ do các tiêu chuẩn lâm sàng đôi khi không hiện diện cùng lúc. Ở Việt Nam, chưa có trường hợp nào được báo cáo. Nhằm giới thiệu một bệnh lý ít gặp, chúng tôi báo cáo trường hợp lâm sàng đầu tiên ở Việt Nam và hồi cứu lại y văn về bệnh lý này.
TRƯỜNG HỢP
Bệnh nhân Bùi thị G 36 tuổi, nhập viện vì khó thở. Bệnh nhân đã được điều trị lao phổi đủ thời gian cách nay 2 năm nhưng không rõ phác đồ. Sau điều trị, bệnh nhân khỏe mạnh hòan tòan cho đến cách nhập viện 1 tháng thì xuất hiện khàn tiếng, ho ít đàm trắng, khó thở nhẹ có điều trị thuốc không rõ loại tại BV địa phương với chẩn đoán “viêm phế quản”. Hai tuần trước nhập viện, kèm với khàn tiếng và ho đàm, bệnh nhân ghi nhận khó thở tăng; vành tai phải đỏ, đau; cảm giác ớn lạnh (không biết nhiệt độ) đến khám và nhập viện điều trị tại một VB Tai Mũi Họng. Trong 5 ngày điều trị, bệnh nhân được chẩn đoán “Viêm sụn vành tai phải (?) và Viêm phế quản dạng hen chưa loại trừ sẹo hẹp phế quản do lao cũ” và được điều trị bằng kháng sinh và kháng viêm (ciprofloxacine 0,5g x 2 uống muỗi ngày; gentamycine 0,08g 1 ống x 2 TB mỗi ngày; metronidazole 0,5g 100ml X 2 truyền tĩnh mạch chậm mỗi ngày và depersolone 0,03g 1ống TM chậm mỗi ngày). Kết quả, bệnh nhân ghi nhận đau, đỏ vành tai phải có giảm nhưng tình trạng khàn tiếng, khó thở không cải thiện, khó thở chủ yếu thì hít vào; đồng thời lại xuất hiện thêm đỏ, sưng nề và đau mắt phải; sưng, nóng và đau mu bàn chân trái nên được chuyển đến BV Chợ Rẫy.
Tại BV Chợ Rẫy, M 90lần/phút, HA 100/60mmHg, T 38oC, nhịp thở 20lần/phút, SpO2 97% với khí trời.
Khám
Ghi nhận có tiếng ran rít thì hít vào nghe rõ nhất ở hõm ức không kèm co lõm lồng ngực. Viêm đỏ sụn vành tai phải không tổn thương dái tai, viêm phù nề lan đến ống tai ngoài phải gây hẹp gần hòan tòan ống này. Tai phải ù và giảm thính lực nhẹ. Mũi niêm mạc nề nhẹ hai bên phải nhiều hơn trái. Họng không loét. Hai dây thanh phù nề, kém di động. Mắt phải kết mạc đỏ phù nề, thị lực bên phải 9/10 so trái 10/10, được BS mắt chẩn đoán viêm kết mạc cấp. Sưng, nóng và đau bàn chân trái tăng khi cử động, đau tăng về đêm giúp chẩn đoán viêm các khớp bàn ngón chân trái. Khám các cơ quan khác còn bình thường.
Các xét nghiệm
VS 120mm. Tăng bạch cầu đa nhân trung tính. Tiểu cầu 318G/L. Thiếu máu (Hb 95g/L) hồng cầu hơi nhỏ, nhược sắc (MCV 79.5fL, MCH 24pg, MCHC 302g/L) Không rối loạn đông cầm máu.
Tổng phân tích nước tiểu bình thường ngọai trừ đạm niệu 15mg%. BUN 8mg/dL, Creatinine 0.6mg/dL, Clearance Creatinine (Cockcroft) 89ml/phút.
Khí máu động mạch có giảm oxy máu PaO2=72mmHg, kiềm chuyền hóa hỗn hợp với toan hô hấp. Điện giải đồ bình thường. Khỏang trống anion bình thường.
Glycemia 105mg/dL; AST 30, ALT 43U/L; bilirubine TP 0.9mg/dL, TT 0,4mg/dL; protid 7,8g/dL; GGT 150U/L.
Huyết thanh HIV âm tính. Tìm AFB/đàm âm tính 3lần; AFB âm tính trong dịch dạ dày 1 lần. Huyết thanh chẩn đoán viêm phổi không điển hình với ELISA ghi nhận IgG kháng Mycoplasma pneumoniae dương tính, trong khi IgG cho Mycoplasma; IgG và M cho Legionella pneumophilae và Chlamidia pneumoniae âm tính. Cấy máu âm tính. Cấy đàm vi khuẩn thường trú.
ANA âm tính, anti-n-DNA âm tính, LE cells âm tính, RF âm tính, VDRL âm tính.
X quang bàn chân trái bình thường, không biến dạng khớp.
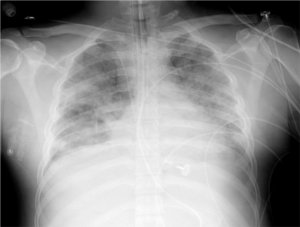
X quang lồng ngực 24/11 (địa phương) và 29/12 (BVCR) dày dính màng phổi phải ở đáy, xơ xẹp đỉnh phổi trái>phải có kéo lệch trung thất, khí quản sang trái nhẹ. Chưa lọai trừ có kèm thương tổn thâm nhiễm đỉnh trái và/hoặc hang nách phổi trái. CT scan lồng ngực phát hiện xơ hóa rải rác đỉnh phổi phải, bên trái dải xơ dày co kéo. Dãn phế quản rải rác phổi trái. Không có thương tổn lao tiến triển. Hẹp nhẹ vùng dưới thanh môn.
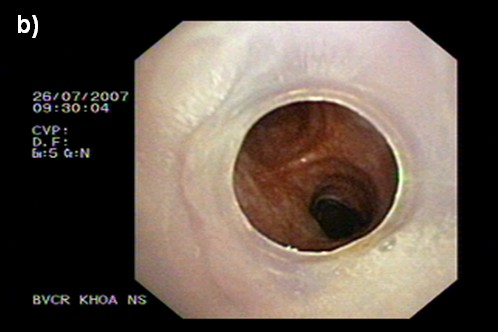
Nội soi ống mềm thanh khí quản: hai dây thanh phì đại, đóng mở kém, thanh thất và phần trên khí quản viêm phì đại đoạn dài 2cm làm hẹp khỏang 50% khẩu kính, khí quản dưới chỗ hẹp thông thóang.
ECG, siêu âm tim bình thường.
Kết quả sinh thiết ở sau vành tai phải ghi nhận có vách nang thượng bì, chưa có cấu trúc sụn, không điển hình cho bệnh lý.4
Diễn tiến
Trong 10 ngày điều trị với khánh sinh (oxacycline 1g x 4 TB): sốt nhẹ >37o5 3 lần/10 ngày, bệnh nhân còn ho nhiều, đàm đặc đục khó khạc, viêm thêm sụn vành tai trái và kết mạc mắt trái, mũi biến dạng kiểu yên ngựa “saddle nose”.
Chẩn đoán chính
Viêm đa sụn tái diễn. (Các vấn đề khác gồm xơhóa đỉnh phổi và dãn phế quản do lao phỗi cũ, bộinhiễm khí phế quản sau tắc nghẽn và thiếu máu mãnnhược sắc).
Điều trị
Chúng tôi đã khởi đầu trị liệu với corticoid, cụ thể prednisone 50mg/ngày uống kèm đổi kháng sinh (moxifloxacine 400mg /ngày uống) và ghi nhận cải thiện lâm sàng ngoạn mục sau 2 tuần với cắt sốt hòan tòan, giảm ho và hết đàm, hết khó thở và ran rít, hết viêm khớp bàn ngón chân, giảm viêm sụn vành tai hai bên, giảm ù tai, giảm viêm kết mạc mắt 2 bên
BÀN LUẬN
Về chẩn đoán xác định
Bệnh nhân này thỏa cả tiêu chuẩn chẩn đoán viêm đa sụn tái diễn theo McAdam và cộng sự lẫn tiêu chuẩn cải biên theo Damiani và Levine (bảng 1) với sự hiện diện của viêm hai vành tai, viêm sụn mũi, viêm kết mạc, viêm các khớp bàn ngón chân trái. Như vậy bệnh nhân có ít nhất 4 tiêu chuẩn lâm sàng của McAdam.
Khàn tiếng ở bệnh nhân này kéo dài trên 2 tuần cần được đánh giá loại trừ các nguyên nhân gây viêm thanh quản mãn như hội chứng trào ngược dạ dày thực quản, viêm xoang, khói hóa học, sử dụng thanh quản quá mức... cũng như cần lọai trừ lao thanh quản, ung thư thanh quản, polýp... Viêm thanh quản với đặc điểm niêm mạc trơn láng, không loét, không sinh mủ; kèm trong bệnh cảnh chung của bệnh nhân có viêm sụn nhiều nơi, là các yếu tố gợi ý viêm sụn thanh quản. Tuy nhiên, trong bệnh cảnh điển hình của viêm đa sụn tái diễn, thường tổn thương thanh quản hiện diện đồng thời với tổn thương khí phế quản. Nhưng điều này không loại trừ chẩn đoán dođặc điểm của các tổn thương viêm đa sụn tái diễn là không phải lúc nào cũng xuất hiện đồng thời. Ù tai gợi ý thương tổn của dây VIII nhưng đòi hỏi phảichứng minh có tình trạng điếc thần kinh, mà đáng tiếc chưa được khảo sát.
Tuy chẩn đoán lâm sàng khá rõ nhưng đáng tiếc mẫu sinh thiết không lấy được mô sụn giúp việc khẳng định thêm chẩn đoán. Vai trò và hình ảnh điển hình của sinh thiết đã được nhiều tác giả mô tả.
Tuy nhiên, đáp ứng lâm sàng ngọan mục sau điều trị cũng giúp làm rõ thêm chẩn đoán.
Về chẩn đoán phân biệt
Tùy từng trường hợp lâm sàng có biểu hiện tổn thương viêm sụn ở đâu mà có nhiều chẩn đoán phân biệt tương ứng được đặt ra. Trong trường hợp bệnh nhân có thương tổn viêm sụn lan tỏa như vậy, chỉ còn một chẩn đoán phân biệt cần lọai trừ là bệnh u hạt Wegener (Wegener’s granulomatosis, viết tắt WG). Bệnh này tuy có thể chia xẽ các đặc điểm chung như viêm sụn vành tai, mũi hình yên, tổn thương sụn thanh khí phế quản, viêm kết mạc, đau khớp, tổn thương thần kinh (ù tai) tuy nhiên bệnh nhân này không có bệnh cảnh điển hình của WG với chảy nước mũi kéo dài, chảy mũi mũ hay máu, không lóet mũi hay miệng (hầu hết các WG); không có tổn thương thận với tiểu máu (75% các trường hợp WG).
Xét nghiệm ANCA (anti-neutrophil anticytoplasmic antibodies) đáng tiếc là chưa thực hiện được ở Việt Nam. Trên các bệnh nhân WG, ANCA thường biểu hiện dương tính theo dạng c- ANCA (và kèm serine proteinase 3 dương tính) hoặc p-ANCA (kèm myeloperoxidase dương tính). Các bệnh nhân viêm đa sụn tái diễn từng được báo cáo có c_ANCA dương nhưng lại âm tính với serine proteinase 3; p-ANCA với myeloperoxidase dương tính; vai trò ANCA trong chẩn đoán và bệnh học chưa được xác định chắc chắn. Người ta không loại trừ một số trường hợp có hai bệnh tự miễn hỗn hợp gồm viêm đa sụn tái diễn và WG.
Về các biểu hiện lâm sàng và cận lâm sàng của bệnh nhân
Tỷ lệ hiện diện một số biểu hiện lâm sàng thường gặp nhất được trình bày trong bảng 2. Bệnh nhân của chúng tôi có gần như tất cả triệu chứng thường gặp nhất lúc khởi phát bệnh ngọai trừ thương tổn da. Được biết các tổn thương da từng được mô tả là rất phong phú nhưng không đặc hiệu cho chẩn đoán. Các biểu hiện lâm sàng của viêm đa sụn tái diễn được phân làm 2 nhóm phụ thuộc vào thương tổn có ở cơ quan nội tạng hay không. Bệnh nhân này được chẩn đoán là viêm đa sụn tái diễn có tổn thương cơ quan nội tạng (viêm thanh quản, viêm mắt); các bệnh nhân có thương tổn cơ quan nội tạng thường có tiên lượng xấu hơn.
Các tổn thương nặng khác như tim mạch không hiện diện trên lâmsàng nhưng cũng đã được tầm sóat bằng điện tim và siêu âm theo khuyến cáo do có thể còn ở mức độ dưới lâm sàng. Các tổn thương tim thường gặp là dày và/hoặc hở các van hai lá và/hoặc động mạch chủ. Đối với mạch máu là sự thành lập túi phình động mạch chủ11 hay một số ít trường hợp là viêm động mạch vành gây thiếu máu hoặc nhồi máu cơ tim. Ngoại trừ thương tổn dây VIII (ù tai), chúng tôi chưa phát hiện các thương tổn thần kinh-tâm thần khác bao gồm (thương tổn dây II, VI và VII; liệt 1⁄2 người, thương tổn tiểu não, co giật, viêm tủy, sảng, bệnh thần kinh ngoại biên, viêm não màng não lympho...). Tổn thương thận cũng chưa hiện diện trên lâm sàng với sự vắng mặt của tiểu máu và tiểu đạm. Bệnh nhân này cũng chưa có các biểu hiện ở hệ tiêu hóa.
Bảng 2: Tần số các biểu hiện lâm sàng trên 645 bệnh nhân viêm đa sụn tái diễn
|
|
Lúc khởi phát |
Trong quá trình bệnh |
|
Tai ngoài |
42,9 |
82,9 |
|
Tai trong Thính giác Tiền đình |
11,7 |
37,7 |
|
32,7 |
||
|
17,4 |
||
|
Mắt |
22,2 |
54,0 |
|
Sụn mũi |
27,0 |
61,4 |
|
Thanh khí phế quản |
21,5 |
48,3 |
|
Khớp |
38,5 |
70,4 |
|
Ngoại vi |
|
65,8 |
|
Khung xương lồng ngực |
|
25,2 |
|
Bệnh van tim |
|
10,3 |
|
Thành lập túi phình |
|
05,1 |
|
Viêm mạch máu hệ thống |
|
14,4 |
|
Tổn thương da |
16,4 |
24,4 |
Các đặc điểm cận lâm sàng phù hợp bao gồm tốc độ lắng máu tăng, tăng bạch cầu, anti-n-DNA âm tính. Thiếu máu tuy có hiện diện trên bệnh nhân nhưng không thể hiện kiểu thiếu máu mãn do viêm (đẳng sắc đẳng bào) như trong viêm đa sụn tái diễn mà thể hiện một bệnh lý thiếu máu nhược sắc chồng thêm, phần nhiều có nguyên nhân thường gặp là thiếu máu thiếu sắt do kí sinh trùng đường ruột. Kháng thể kháng nhân (ANA), yếu tố thấp (RF), tăng eosinophil, hiện diện tế bào Hargrave, thử nghiệm huyết thanh giang mai âm tính cũng phù hợp do tần suất được báo cáo không cao trên nhóm bệnh nhân này7. Kháng thể kháng collagen type II được báo cáo dương tính ở 40% bệnh nhân nhưng vai trò trong chẩn đoán và bệnh sinh học chưa được xác định đồng thời chưa được thực hiện ở Việt Nam.
Bảng 3: Tần số các biểu hiện cận lâm sàng trên các bệnh nhân viêm đa sụn tái diễn*
|
|
Số ca có báo |
Tỷ lệ % dương cáo tính |
|
Tốc độ lắng máu tăng |
405 |
86 |
|
Thiếu máu |
368 |
56 |
|
Tăng bạch cầu |
283 |
35 |
|
Kháng thể kháng nhân (ANA) |
264 |
22 |
|
Yếu tố thấp (RF) |
250 |
16 |
|
Tăng eosinophil |
160 |
11 |
|
Hiện diện tế bào Hargrave |
118 |
07 |
|
Thủ nghiệm huyết thanh giang mai |
107 |
07 |
*: dựa trên những nghiên cứu có số ca trên 100
Về mặt điều trị
Điều trị hiệu quả nhất là prednisone. Một khi bệnh nhân có thương tổn không ở nội tạng, dapsone hay kháng viêm nonsterois có thể được sử dụng. Một khi có thương tổn nội tạng cần điều trị bằng prednisone và/hoặc các thuốc ức chế miễn dịch khác. Các thuốc ức chế miễn dịch được chỉ định khi điều trị prednisone đủ liều trên 2 tuần không có đáp ứng, điều trị prednisone hiệu quả nhưng bệnh tái phát khi đang giảm dần liều prednisone dù còn ở liều cao, tổn thương cơ quan nội tạng nghiêm trọng với suy giảm chức năng cơ quan cấp (ví dụ thương tổn tòan bộ thanh, khí, phế quản). Các thuốc thường hay được chỉ định là cyclophosphamide, azathioprine, metrotrexate...Các thuốc này được sử dụng theo kinh nghiệm và do số bệnh nhân được theo dõi còn ít chưa có thử nghiệm lâm sàng có kiểm chứng nào từng so sánh chứng tỏ thuốc ức chế miễn dịch nào tốt hơn ở nhóm bệnh này. Bệnh nhân chúng tôi tuy có viêm thanh quản nhưng chưa tổn thương tòan bộ cây khí phế quản nên chúng tôi chưa sử dụng ngay các ức chế miễn dịch. Prednisone 60mg/24 giờ đã cho những cải thiện bước đầu tuy nhiên chúng tôi chỉ mới theo dõi bệnh nhân được 1 tháng và do đặc điểm diễn tiến bệnh rất dao động, bệnh cần phải theo dõi thêm.
Về diễn tiến
Bệnh có thể diễn tiến trở nặng bất ngờ gây tử vong nhưng thường hơn là một bệnh mãn tính, lành tính, tiến triển thành đợt và nhiều khi bệnh nhân tử vong do các nguyên nhân khác. Bên cạnh đó, bệnh để lại những tàn phế ở mắt, tiền đình ốc tai và tim mạch mà thường gặp ở giai đoạn trễ.
Trong một nghiên cứu lớn nhất với 112 bệnh nhân theo dõi trung bình 6 năm, 86 % bệnh nhân có diễn tiến viêm tái diễn, trung bình là 5 đợt viêm, trung vị của sống còn là 11 năm, và tử suất 5 năm là 74%.5 Gần đây hơn một nghiên cứu trên 66 bệnh nhân theo dõi trong 8 năm báo cáo tiên lượng ít nặng nề hơn với tử suất 5 năm là 94%.9 Nguyên nhân tử vong thường gặp nhất là nhiễm trùng, tổn thương thanh khí phế quản (gây sẹo hẹp, sụp khí đạo và hậu quả là suy hô hấp và viêm phổi bội nhiễm) và viêm mạch máu. Các tổn thương thanh khí phế quản gây phá hủy cấu trúc sụn tại các vị trí này vì vậy một khi gây suy hô hấp rất khó điều trị, nhiều trường hợp đã được điều trị bằng stent nội phế quản.8, 10
KẾT LUẬN
Viêm đa sụn tái diễn là một bệnh hiếm nhưng do đặc điểm tổn thương đa cơ quan có thể gặp ở tất cả các phòng khám chuyên khoa với nhiều hội chứng lâm sàng phong phú khác nhau mà hết sức cần chẩn đoán đúng nguyên nhân của các hội chứng này dẫn đến điều trị và tiên lượng thích hợp. Bệnh được chẩn đoán bằng các tiêu chuẩn lâm sàng, có hay không kèm giải phẫu bệnh và theo dõi đáp ứng với trị liệu corticoid. Tuy tổn thương từng vị trí không đặc hiệu cho chẩn đoán, nhưng một khi có thương tổn nhiều cơ quan, đặc biệt các vị trí có sụn hay giàu proteoglycan thì cần nghĩ đến chẩn đoán này. Prednisone là điều trị cơ bản.
Lê Thượng Vũ ∗
Y Học TP. Hồ Chí Minh * Tập 8 * Phụ bản của Số 1 * 2004
Hình ảnh: Image courtesy of FrameAngel at FreeDigitalPhotos.net
TÀI LIỆU THAM KHẢO
-
Herman JH, Clinical manifestations of relapsing polychondritis. In: UpToDate, Rose, BD (Ed), UpToDate, Wellesley, MA 2001
-
Herman JH, Diagnostic evaluation of relapsing polychondritis. In: UpToDate, Rose, BD (Ed), UpToDate, Wellesley, MA 2001
-
Herman JH, Etiology and pathogenesis of relapsing polychondritis. In: UpToDate, Rose, BD (Ed), UpToDate, Wellesley, MA 2001
-
Herman JH, Pathology of relapsing polychondritis. In: UpToDate, Rose, BD (Ed), UpToDate, Wellesley, MA 2001
-
Herman JH, Treatment of relapsing polychondritis. In: UpToDate, Rose, BD (Ed), UpToDate, Wellesley, MA 2001
-
Hoang-Xuan, T, Foster, CS, Rice, BA. Scleritis in relapsing polychondritis. Ophthalmology 1990; 97:892.
-
Piette JC, El-Rass R, Amoura Z. Antinuclear antibodies in relapsing polychondritis. Ann Rheum Dis 1999;58:656-657
-
Sarodia BD,Dasgupta A, Mehta AC. Management of Airway Manifestations of Relapsing Polychondritis. CHEST 1999; 116:1669–1675
-
Trentham DE, Le CH. Relapsing polychondritis. Ann Intern Med 1998;129:114-122
-
Faul JL, Kee ST,Rizk NW. Endobronchial Stenting for Severe Airway Obstruction in Relapsing Polychondritis. CHEST 1999; 116:825–827
-
Walker UA, Weiner SM, Vaith P, Uhl M, Peter HH. Aortitis in relapsing polychondritits. British J of Rheum 1998; 37: 1359-1361
-
Weber F, Kowald E, Schmuth M, Sepp N. Microscopic polyangiitis in patients with relapsing polychondritis. Rheumatology 2001; 40:233-235
-
Wright MJ, Bel’eed K, Sellars L, Richmond I. Relapsing polychondritis and myelodysplasia. Nephrol Dial Transplant (1997) 12: 1704–1707